Hepatitis C
Hepatitis C je nalezljiva bolezen, ki napada predvsem jetra in jo povzroča virus hepatitisa C (VHC).[2] Okužba pogosto poteka brez simptomov, kronična okužba pa pogosto lahko vodi do zabrazgotinjenja in ciroze jeter, kar je na splošno mogoče zaznati šele po mnogih letih. V nekaterih primerih pride zaradi ciroze do odpovedi jeter, raka na jetrih ali smrtno nevarnih krotic v požiralniku in želodcu.[2]
| Hepatitis C | |
|---|---|
 | |
| Posnetek virusa hepatitisa C z elektronskim mikroskopom; merilo = 50 nanometrov. | |
| Specialnost | infektologija |
| Simptomi | slabost, zlatenica, bruhanje, utrujenost, bolečina v trebuhu, artralgija, anoreksija, trebušna vodenica, ciroza jeter, rak, hepatitis, portalna hipertenzija, meduzina glava |
| Pogostost | 58 milijonov[1] |
| Smrti | 290.000 (2019)[1] |
| Klasifikacija in zunanji viri | |
| MKB-10 | B17.1, B18.2 |
| MKB-9 | 070.70,070.4, 070.5 |
| OMIM | 609532 |
| DiseasesDB | 5783 |
| MedlinePlus | 000284 |
| eMedicine | med/993 ped/979 |
| MeSH | D006526 |
VHC se v prvi vrsti širi prek stika krvi z okuženo krvjo pri intravenskem jemanju mamil, pri slabo sterilizirani zdravstveni opremi in pri transfuzijah krvi. Ocenjujejo, da je s hepatitisom C na svetu okuženih okoli 58 milijonov ljudi.[1] Na obstoj virusa hepatitisa C, prvotno imenovanega »hepatitis ne-A ne-B«, so sklepali že od leta 1970, dokazali pa so ga leta 1989.[3] S hepatitisom C se lahko okužijo samo ljudje in šimpanzi.[4]
Virus vztraja v jetrih pri okoli 85 % okuženih oseb. To vztrajno okužbo je mogoče zdraviti z različnimi kombinacijami zdravil. Novejša neposredno delujoča protivirusna zdravila omogočajo ozdravitev pri več kot 90 % bolnikov.[5][6]
Hepatitis C je poglavitni vzrok za presaditve jeter, četudi se po presaditvi virus običajno znova pojavi.[7] Cepivo proti hepatitisu C ne obstaja.
Epidemiologija


ni podatka < 10 10–15 15–20 20–25 25–30 30–35 | 35–40 40–45 45–50 50–75 75–100 > 100 |
Razširjenost (prevalenca) okužbe znaša v svetovnem merilu 2,6 %, v državah z visokim tveganjem (temnordeče obarvane na zemljevidu) pa 5,0 % ali več – v Mongoliji celo do 48 %.[8] Po starejših ocenah je po vsem svetu kronično okuženih z VHC od 130–170 milijonov ljudi oziroma okoli 3 % svetovnega prebivalstva,[9] novejša ocena Svetovne zdravstvene ocene pa pravi, da je v svetu okuženih okoli 58 milijonov ljudi.[1] Okoli 1,5 milijona se letno okužijo z boleznijo; po ocenah je leta 2018 v svetu umrlo 290.000 ljudi za posledicami kroničnega hepatitisa C.[1]V ZDA sta 2 % prebivalstva okužena z virusom hepatitisa C,[10] vsako leto pa je 35.000–185.000 novih primerov. V razvitih državah pojavnost od leta 1990 upada zaradi izboljšav pri testiranju krvi, namenjene za transfuzijo.[11] V ZDA umre zaradi okužbe s VHC letno od 8.000 do 10.000 ljudi; pričakovati je porast smrtnosti zaradi nastopa bolezni pri osebah, ki so dobile tranfuzijo krvi, preden se jo je začelo presejavati na VHC.[12] V Rusiji je z virusom okuženih vsaj 5 milijonov ljudi, kar predstavlja 4,4 % celotnega prebivalstva. Glede na podatke iz leta 2010 ima kronični hepatitis C v Rusiji 40,2 ljudi na 100.000 prebivalcev, pri čemer prevladujejo osebe pod 40. letom starosti.[13]
Pogostnost je v nekaterih državah Afrike in Azije višja.[14] Države s posebej veliko razširjenostjo okužbe so med drugim Egipt (22 %), Pakistan (4,8 %) in Kitajska (3,2 %).[9] Po mnenju poznavalcev je visok odstotek v Egiptu posledica sedaj že ustavljene množične kampanje proti shistosomozi, pri kateri so uporabljali neustrezno sterilizirane steklene brizge.[15]
Obolenja so v 20. stoletju občutno porasla zaradi intravenske zlorabe mamil, intravenske medikamentacije in slabo sterilizirane zdravstvene opreme.[15] V Sloveniji in tudi drugje po svetu ostaja najbolj pereč problem okužba z VHC med uživalci drog.[16]
V Sloveniji ocenjujejo, da je pogostnost nižja od 0,5 %.[16] V letu 2010 je bilo v Sloveniji prijavljenih 9 primerov diagnosticiranega akutnega hepatitisa C (0,4/100.000 prebivalcev), in sicer pri 7 moških in 2 ženskah. Kronični hepatitis C je bil prijavljen v 78 primerih (3,8/100.000 prebivalcev), pri 20 ženskah in 58 moških. Med regijami je bila najvišja pogostnost bolezni na Koroškem (6,9/100.000 prebivalcev).[17]
Študije kažejo, da kronični hepatitis C po 20 letih povzroča 10−20-odstotno tveganje za pojav ciroze jeter; pri moških je tveganje okoli 10–15 % in pri ženskah 1–5 %. Razlog za te razlike ni znan. Pri bolnikih z diagnozo ciroze obstaja vsako leto 1–4-odstotno tveganje za pojav jetrnoceličnega raka.[18]
Znaki in simptomi
Akutna okužba
Okužba s hepatitisom C pri 15 % primerov povzroči akutne simptome.[19] Simptomi so na splošno mili in nejasni, med drugim prihaja do zmanjšanja teka, utrujenosti, slabosti, bolečih mišic in sklepov ter izgube teže.[10] Pri večini primerov akutne okužbe ne pride do spremljajočega pojava zlatenice.[20] Okužba spontano izgine v 10–50 % primerih, pogosteje pri mladih osebah ženskega spola.[20]
Kronična okužba

Pri okoli 80 % okuženih bolezen preide v kronično obliko,[21] vendar večina le-teh v prvih desetletjih po okužbi ne izkusi simptomov ali pa so ti blagi,[22] pojavlja se lahko na primer utrujenost.[23] Po več letih lahko pride do ciroze in raka jeter.[7] Po 30 letih od okužbe se ciroza pojavi pri okoli 10–30 % bolnikov;[7][10] večje je tveganje pri bolnikih, ki so sočasno okuženi s hepatitisom B ali virusom HIV, pri alkoholikih ter pri moških.[10] Pri moških, ki so se okužili po 40. letu starosti, je obdobje do nastanka ciroze v povprečju 13 let, pri ženskah, ki so se okužile mlajše od 40 let, pa kar 42 let.[16] Pri bolnikih s cirozo je 20-krat večje tveganje za pojav raka na jetrih (z vsakim letom je verjetnost večja za 1–3 %),[7][10] če pa gre hkrati še za prekomerno uživanje alkohola, je tveganje 100-krat večje.[24] Hepatitis C povzroči v svetu 27 % vseh primerov ciroze in 25 % primerov jetrnoceličnega raka.[15]
Jetrna ciroza lahko vodi v portalno hipertenzijo, trebušno vodenico (ascites), zavrto strjevanje krvi, varice oz. krotice (krčne žile, zlasti v požiralniku in želodcu), zlatenico in kognitivne motnje, znane kot hepatična encefalopatija. Predstavlja enega glavnih vzrokov za presaditev jeter.[11]
Zunajjetrni simptomi
Hepatitis C lahko povzroča tudi določene zunajjetrne simptome, ki so verjetno posledica imunološkega odziva na okužbo in jih dostikrat odkrijemo prej kot sam hepatitis (revmatoidni sindrom, spremembe na očeh in koži, glomerulonefritis itd).[16] Pri 0,16 do 45,4 % kronično okuženih bolnikov se pojavi trombocitopenija (zmanjšano število krvnih ploščic).[25]
Zunajjetrni zapleti
Hepatitis C je v redkih primerih povezan s Sjögrenovim sindromom (avtoimuno obolenje), trombocitopenijo, lichen planusom, sladkorno boleznijo in z limfoproliferativnimi motnjami celic B.[26] Do trombocitopenije prihaja po ocenah pri 0,16 % do 45,4 % oseb s kroničnim hepatitisom C.[27] Poročali so o možnih povezavah z nodularnim prurigom[28] in membranoproliferativnim glomerulonefritisom.[23] Okužba s hepatitisom C je povezana tudi z mešano krioglobulinemijo, pri kateri gre za vnetje malih in srednje velikih žil (ali vaskulitis) zaradi odlaganja imunskih kompleksov, v katere so vpleteni krioglobulini.[29]
Virologija
Virus hepatitisa je majhen virus RNK z ovojnico in enojno desnosučno verigo.[7] Pripada rodu Hepacivirus družine Flaviviridae.[30] Obstaja sedem genotipov VHC, ki se jih označuje s števkami ena do sedem.[31] V ZDA gre pri 70 % primerov za genotip 1, pri 20 % za genotip 2, in po 1 % za ostale genotipe.[10] Genotip 1 je najpogostejši tudi v Južni Ameriki in v Evropi.[7] V Rusiji je okoli 50 % bolnikov okuženih z genotipom 1b, 30–40 % pa z genotipoma 2 in 3.[13] Na Kitajskem je 60–70 % bolnikov okuženih z genotipom 1b.[32]
Raziskava v Sloveniji na 226 bolnikih je leta 1997 pokazala, da je tu najbolj razširjen genotip 1 (podtip 1b: 33,0 %; podtip 1a: 28,4 %), sledijo pa genotip 3 (26,5 %), 2 (11,6 %) in 4 (0,5 %). Prihaja pa do razlik v pogostnosti določenega genotipa pri različnih skupinah bolnikov. Okužba s podtipom 1b, ki prevladuje med slovenskimi bolniki, je povezana predvsem s transfuzijo krvi, a je po drugi strani redka pri intravenskih uživalcih mamil (5,9 %). Pri slednjih sta najbolj razširjena genotipa 3 in podtip 1a.[33]
Prenašanje
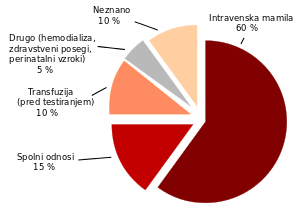
Poglavitna pot prenosa bolezni je v razvitem svetu intravensko jemanje mamil, v razvijajočih se delih sveta pa so to predvsem transfuzije krvi in nevarni zdravstveni postopki.[34] V 20 % primerov vzroka za prenos ni mogoče ugotoviti;[35] za številne med njimi pa ocenjujejo, da je vzrok zatajeno intravensko jemanje mamil.[20]
Intravensko jemanje mamil
Intravensko jemanje mamil je po vsem svetu pogosto poglavitni dejavnik tveganja za hepatitis C.[36] Od 77 držav, ki so jih preučili, je v 25 državah hepatitis C v populaciji intravenskih uživalcev mamil prevladoval v obsegu med 60 in 80 %.[21][36] Dvanajst držav je pri tem imelo deleže nad 80 %.[21] Sklepajo, da je po svetu deset milijonov intravenskih uživalcev mamil okuženih s hepatitisom C; Kitajska (1,6 milijona), Združene države (1,5 milijona) in Rusija (1,3 milijona) imajo največje absolutne številke.[21] Pogostnost hepatitisa C med zaporniki je v ZDA deset- do dvajsetkrat višja kot med ostalim prebivalstvom; vzrok za to je v visoko tveganih navadah v zaporih, kot sta na primer intravensko jemanje mamil in tetoviranje z nesterilno opremo.[37][38]
Izpostavljenost v zdravstvenem okolju
Transfuzija krvi, transfuzija izdelkov iz krvi ali presajanje organov brez izločilnega preskusa na VHC predstavljajo resno nevarnost okužbe.[10] V ZDA je zahtevano splošno presejanje od leta 1992 dalje,[39] v Kanadi pa od leta 1990.[40] Tveganje okuženosti se je tako z ene od 200 enot krvi[39] zmanjšalo na eno od 10.000 do 10.000.000 enot krvi.[20][35] Vzrok za preostalo nizko tveganje je obdobje okna (čas med okužbo krvodajalca s hepatitisom C in pozitivnim testom njegove krvi), ki, odvisno od metode, znaša približno 11–70 dni.[35] Nekatere države zaradi stroškov ne testirajo na hepatitis C.[15]
Pri ljudeh, ki so se ranili z iglo osebe, ki je pozitivna na VHC, znaša verjetnost za pojav bolezni 1,8 %.[10] Verjetnost je večja, če je bila igla votla in če je vbodna rana globoka.[15] Izpostavljenost sluznice krvi ravno tako predstavlja tveganje, verjetnost za prenos pa je nizka. Stik nepoškodovane kože s krvjo ne predstavlja nevarnosti.[15]
Zdravstveni postopki, kot so ponovna uporaba igel in brizg, večkratna uporaba fiol, uporaba vrečk za infuzijo in neustrezno sterilizirane kirurške opreme, dokazano predstavljajo tveganje za prenos hepatitisa C.[15] Znano je, da je omejeno uveljavljanje in izvajanje strogih standardnih ukrepov v javnih in zasebnih zdravstvenih in zobozdravstvenih zavodih glavni vzrok za širjenje VHC v Egiptu, državi, ki ima najvišji delež okuženih na svetu.[41]
Spolni odnosi

Ali se hepatitis C lahko prenaša s spolnimi odnosi, ni enoznačno dokazano.[42] Povezava med visoko tveganimi spolnimi aktivnostmi in hepatitisom C sicer obstaja, vendar ni znano, ali je dejanski dejavnik tveganja za prenos bolezni zatajena uporaba mamil ali res sam spolni odnosi.[10] Večina dokazov podpira tezo, da za monogamne heteroseksualne pare ni nevarnosti.[42] Tveganje obstaja pri spolnih praksah, pri katerih prihaja do večjih poškodb anogenitalne sluznice, kot je analni spolni odnos s penetriranjem, ali pri spolnem odnosu s spremljajočo drugo spolno prenosljivo okužbo, kot sta na primer HIV ali spolna razjeda.[42] Na Nacionalnem inštitutu za varovanje zdravja (NIJZ) poudarjajo uporabo kondoma za zaščito pred spolno prenosljivimi boleznimi, vključno s hepatitisom C.[43]
Tetoviranje in pirsing
Tetoviranje zvišuje tveganje za hepatitis C za dva- do trikrat.[44] Vzrok sta lahko neustrezno sterilizirana oprema ali pa kontaminacija uporabljenih barvil.[44] Tetoviranja ali pirsingi, ki se opravljajo neprofesionalno, so posebno vprašljivi, ker so tehnike sterilizacije v takih razmerah pomanjkljive. Kaže, da predstavljajo tetovaže z večjo površino višje tveganje.[44] Po oceni skoraj polovica zapornikov uporablja opremo za tetoviranje, ki ni sterilizirana.[44] Tetoviranja pri licenciranih ponudnikih so le redko neposredni vzrok za okužbo z VHC.[45]
Vertikalni prenos
Do vertikalnega prenosa hepatitisa C z okužene matere na njenega otroka pride v manj kot 10 % nosečnosti.[46] Postopkov, ki bi na to tveganje vplivali, ni.[46] Kdaj med nosečnostjo pride do prenosa bolezni, ni jasno; lahko že med samo nosečnostjo ali pa ob porodu.[35] Dolgotrajen porod je povezan z višjo stopnjo tveganja.[15] Prenos z dojenjem ni dokazan; okuženi materi pa se, če ima razpokane ali krvaveče bradavice, iz previdnosti dojenje odsvetuje,[47] prav tako če ima visoko virusno breme.[35]
Diagnoza

Za hepatitis C obstajajo številni diagnostični testi, kot so na primer ELISA (encimski imunski preskus na protitelesa proti VHC), prenos western in kvantitativna metoda verižne reakcije s polimerazo (PCR) za RNK VHC.[10] S PCR je virusno RNK običajno mogoče dokazati 1–2 tedna po okužbi, do nastanka protiteles pa prihaja bistveno počasneje, tako da jih je mogoče dokazati le z zakasnitvijo.[11]
Kronični hepatitis C je opredeljen kot okužba z virusom VHC, ki traja več kot 6 mesecev in je dokazana na osnovi prisotnosti virusne RNK v krvi.[22] Kronični hepatitis C običajno poteka prvih nekaj desetletij brez izraženih simptomov,[22] zato ga najpogosteje odkrijejo zaradi povišanih vrednosti jetrnih encimov, ugotovljenih s testi jetrne funkcije, ali med rutinskim presejanjem oseb iz skupin z visokim tveganjem.
S testiranjem ni mogoče razlikovati med akutno in kronično okužbo.[15]
Serologija
Testiranje na okužbo virusom hepatitisa C se običajno začne s serološkimi testi.[10] Pri diagnosticiranju se kot presejalni test uporablja ugotavljanje prisotnosti protiteles proti VHC v krvi, vendar pa se le-ta pojavijo šele 8–12 tednov, lahko pa celo pol leta po okužbi (t. i. obdobje okna).[16] Za ugotavljanje protiteles proti VHC se uporablja ELISA. Za potrditev prisotnosti protiteles pa se uporablja rekombinantni imunski odtis.[10]
Zaradi dolgega obdobja okna s presejalnim testom okužbe ni možno zagotovo izključiti, kar velja zlasti za akutno okužbo, ko je bolnik najbolj kužen. Pozitivni rezultat testa na protitelesa proti VHC pomeni bodisi trenutno prisotno okužbo bodisi okužbo z virusom VHC v preteklosti, ki pa ni več prisotna. Zato pozitivnemu testu nujno sledi testiranje krvi na virusno breme (prisotnost virusne RNK v krvi). Le-ta se v krvi pojavi že po 8–10 dneh po okužbi.[16] Virusno breme se določa s pomočjo verižne reakcije s polimerazo.[10] Če RNK ni zaznavna, preskus z imunoprenosom pa je pozitiven, pomeni, da je oseba v preteklosti bila okužena, vendar pa je virus izginil, bodisi zaradi zdravljenja bodisi spontano.[10]
Na razpolago so tudi številni hitri testi, ki dajo rezultat v približno 30 minutah.[48]
Jetrni encimi so v začetnem obdobju okužbe spremenljivi[22] in v povprečju začnejo naraščati sedem tednov po okužbi.[23] Vrednosti jetrnih encimov slabo korelirajo z resnostjo bolezni.[23]
Biopsija
Jetrna biopsija se uporablja za določanje stopnje napredovalosti jetrne poškodbe, vendar sam postopek predstavlja tveganje. Tipično vidne spremembe so prisotni limfociti v parenhimu, limfoidni folikli v portalni triadi in spremembe v žolčevodih.[7] Obstajajo tudi številni krvni testi za določanje stopnje jetrne fibroze in z njihovo pomočjo se lahko potreba po jetrni biopsiji zmanjša.[7]
Presejalni pregledi
Domnevajo, da samo 5–50 % vseh okuženih v ZDA in Kanadi pozna svoj status okuženosti.[44] Testiranje se priporoča v primerih z velikim tveganjem, med drugim pri osebah s tetovažami.[44] Pregled se svetuje tudi v primeru zvišanih ravni jetrnih encimov, saj so pogosto edini znak kroničnega hepatitisa.[49] V Sloveniji je testiranje intravenskih uživalcev drog najpogosteje in najbolje organizirano v Centru za zdravljenje odvisnih od prepovedanih drog (CZOPD) Psihiatrične klinike v Ljubljani. Osebe s pozitivnimi anti-HCV protitelesi opravijo še testiranje na virusno breme in v primeru pozitivnegarezultata še teste za oceno delovanja jeter, glede na priporočila pa so napotene še k specialistu za hepatitise. Vse še neokužene uživalce drog je treba presejalno testirati na anti-HCV vsakih šest do dvanajst mesecev.[16]
Preprečevanje
Trenutno cepiva, ki bi ščitilo pred okužbo s hepatitisom C, ni na razpolago. V razvoju je več cepiv, ki kažejo obetavne rezultate.[50] Kombinacija ukrepov za zmanjšanje tveganja, kot sta oskrba z neuporabljenimi iglami in brizgami ter zdravljenje odvisnikov, lahko pri intravenskem jemanju mamil zniža tveganje za okužbo s hepatitisom C za okoli 75 %.[51] Pri preprečevanju okužbe so pomembni tudi državni presejalni postopki pri krvodajalcih in splošni previdnostni ukrepi v okviru zdravstvenih ustanov.[23] V državah, kjer ni ustrezne oskrbe s sterilnimi brizgami, je zdravila treba dajati peroralno in ne z injiciranjem, če je le možno.[15]
Zdravljenje
Okužba z VHC vodi pri 50–80 % bolnikov v kronični hepatitis. Zdravljenje z zdravili pri kroničnih bolnikih omogoči ozdravljenje v visokem odstotku (50 do 80 % pri zdravljenju s starejšimi režimi zdravljenja,[52][53], novejša zdravila pa omogočajo ozdravitev pri več kot 90 % kroničnih bolnikov[54]). V redkih primerih kronični bolniki virus izčistijo tudi brez zdravljenja.[20] Pri kroničnih bolnikih se odsvetuje uživanje alkohola in hepatotoksičnih zdravil[10] ter cepljenje proti hepatitisoma A in B.[10] Pri zdravljenju hepatitisa C obstajajo trije poglavitni cilji: preprečevanje ciroze in njenih zapletov, blažitev zunajjetrnih zapletov ter preprečevanje okužbe drugih ljudi. Sočasne presnovne motnje (npr. sladkorno bolezen, debelost, steatozo, steatohepatitis) je treba nadzorovati.[55] Pri bolnikih, pri katerih je prišlo do ciroze, so priporočljivi ultrazvočni pregledi za ugotavljanje morebitne napredovalosti do jetrnoceličnega raka.[10]
Bolnike s kroničnim hepatitisom C v Sloveniji večinoma obravnavajo zdravniki infektologi, še posebej pri dokončnih zapletih pa tudi gastroenterologi, po potrebi tudi na abdominalni kirurgiji, kjer opravljajo presaditev jeter.[16]
Zdravila
Po letu 2014 so bila odobrena nova učinkovita zdravila za zdravljenje kroničnega hepatitisa C. Do leta 2011 je standardno terapijo predstavljalo 24- ali 48-tedensko dvojno zdravljenje s pegiliranim interferonom in ribavirinom (odvisno od genotipa virusa),[10] s katerim je trajni virološki odziv doseglo od 40 do 80 % zdravljenih bolnikov. Pri kombiniranju z ribavirinom izkazuje peginterferon alfa-2a določene prednosti pred peginterferonom alfa-2b, čeprav so dokazi šibki.[56] Leta 2011 so za zdravljenje okužbe z virusom hepatitisa C genotipa 1 odobrili zdravili telaprevir in boceprevir. Šlo je za prvo generacijo t. i. neposredno delujočih protivirusnih zdravil, ki se uporabljata v trotirni terapiji skupaj s pegiliranim interferonom in ribavirinom in dosegata ozdravitev pri 65 do 70 % bolnikov (dvojno zdravljenje je pri genotipu 1 dosegalo ozdravitev pri okoli 40 do 50 %).[57] Neželeni učinki v obliki gripi podobnih simptomov se izrazijo pri okoli polovici zdravljenih, pri tretjini bolnikov pa se pojavijo čustvene težave.[10] Zdravljenje v prvih 6 mesecih po okužbi je učinkovitejše kot kasneje v poteku bolezni, ko ta že preide v kronično obliko.[11] Novejše smernice za zdravljenje hepatitisa C odsvetujejo trotirno zdravljenje s telaprevirjem ali boceprevirjem, če so na voljo novejše oblike zdravljenja, ki so učinkovitejše in varnejše.[57] Po letu 2014 so prišla na tržišče novejša zdravila: simeprevir, daklatasvir, sofosbuvir, dasabuvir ter kombinirana zdravila sofosbuvir/ledipasvir, sofosbuvir/velpatasvir, paritaprevir/ombitasvir/ritonavir in grazoprevir/elbasvir.[57][58]
Nove smernice za zdravljenje kroničnega hepatitisa C priporočajo različne oblike zdravljenja glede na genotip virusa, odsvetujejo pa uporabo shem, ki vključujejo interferon.[58]
Presaditev jeter
Jetrna ciroza kot posledica okužbe s hepatitisom C je pogost vzrok za potrebo po presaditvi jeter,[11] vendar pri nepozdravljeni okužbi pride zelo pogosto (v 80 do 90 % primerov) do ponovitve okužbe po presaditvi.[7][59] Ob okužbi presajenih jeter se pri 10 do 30 % bolnikom v 5 letih ponovno razvije ciroza.[60] Zdravljenje s pegiliranim interferonom in ribavirinom po presaditvi zmanjša tveganje za ponovni pojav okužbe za okoli 70 %.[61]
Priporočeno je zdravljenje bolnika še pred presaditvijo, s čimer se skuša doseči dva cilja: preprečitev okužbe presadka ter izboljšanje jetrne funkcije bolnikov z dekompenzirano boleznijo jeter. Priporočeno je zdravljenje s kombinacijami brez interferona.[57]
Alternativno zdravljenje
Za več alternativnih terapij, kot so mlečni osat, ginseng in koloidno srebro, njihovi zagovorniki trdijo, da pomagajo proti hepatitisu C.[62] Za to, da ima alternativno zdravljenje boljše rezultate pri hepatitisu C, ni dokazov, pa tudi ne za to, da nadomestne terapije kakorkoli vplivajo na virus.[62][63][64]
Prognoza
Učinkovitost zdravljenja se opredeljuje glede na t. i. trajni virološki odziv (angl. sustained viral response (SVR)), ki pomeni odsotnost zaznavnih količin virusne RNK v bolnikovem serumu po najmanj 12 (SVR12) ali 24 tednih (SVR24) po koncu zdravljenja.[57][65] Uspešna ozdravitev hepatitisa C zmanjša tveganje za pojav jetrnoceličnega raka v prihodnosti za okoli 75 %.[66]
Odzivi na zdravljenje se spreminjajo glede na genotip in izbor zdravil. Pri osebah z genotipom HVC 1 znaša trajni virološki odziv približno 40–50 % po 48 tednih zdravljenja s pegiliranim interferonom in ribavirinom.[7] Trajen odziv se doseže pri 70–80 % oseb z genotipoma 2 in 3 po 24 tednih terapije.[7] Pri genotipu 4 se trajni odziv doseže pri okoli 65 % bolnikov po 48 tednih zdravljenja. Dokazov za zdravljenje genotipa 6 ni veliko, obstajajo le za primere z 48 tedni zdravljenja, v enakih odmerkih kot za genotip 1.[67] Z novimi zdravili se dosega 60- do 100-% SVR.[57]
Zgodovina
V sedemdesetih letih je Harvey J. Alter, vodja odseka za nalezljive bolezni pri oddelku za transfuzije NIH, s sodelavci dokazal, da večina primerov hepatitisa kot posledice transfuzij krvi ne povzročajo virusi hepatitisa A ali B. Kljub temu odkritju so bila mednarodna prizadevanja dokazati virus, prvotno imenovan ne-A ne-B hepatitis (NANBH), še naslednjih deset let neuspešna. Leta 1987 so Michael Houghton, Qui-Lim Choo in George Kuo, sodelavci korporacije Chiron, v sodelovanju z DW Bradleyem, sodelavcem Centra za nadzor in preprečevanje bolezni (CDC) na osnovi najnovejše metode molekulskega kloniranja identificirali neznani organizem in razvili zanj diagnostični test.[68] Leta 1988 je Alter dokazal prisotnost virusa v vrsti vzorcev NANBH. Aprila 1989 je revija Science objavila dva članka, ki obravnavata novo odkriti virus.[69][70] Odkritje je vodilo do bistvenih izboljšav pri prepoznavanju bolezni in pri protivirusnem zdravljenju.[68] Alter in Houghton sta leta 2000 prejela Lasker-Debakeyjevo nagrado za klinične medicinske raziskave »za pionirsko delo, ki je pripeljalo do odkritja virusa, ki povzroča hepatitis C, in za razvoj preizkusnih metod, ki so v ZDA zmanjšale nevarnost za s transfuzijo povezan hepatitis, s 30 % leta 1970 na praktično nič leta 2000«.[71] Chiron je v zvezi z virusom in diagnozo predlagal več patentov.[72] Prijavo konkurenčnega patenta je CDC je leta 1990 umaknil, potem ko je Chiron CDC-ju plačal 1.900.000 USD in Bradleyu 337.500 USD. Leta 1994 je Bradley tožil Chiron in zahteval razveljavitev patenta, priznanje kot soodkritelja in odškodnino ter dohodke iz avtorskih pravic. Potem ko je izgubil pred prizivnim sodiščem, je tožbo leta 1998 umaknil.[73]
Družba in kultura
Svetovni dan hepatitisa je 28. julija, koordinira ga Svetovno združenje za hepatitis.[74]
Ekonomski stroški hepatitisa C so pomembni tako za posameznika kot za družbo. V 2003 se je za ZDA ocenilo, da celoživljenski strošek bolezni znaša 33,407 USD[75], transplantacija jeter pa okoli 200.000 USD.[76] V Kanadi so stroški protivirusnega zdravljenja leta 2003 znašali tudi do 30.000 CAD,[77] v ZDA pa med 9.200 in 17.600 USD.[75] V mnogih delih sveta si bolniki zdravljenja s protivirusnimi zdravili ne morejo privoščiti, ker bodisi niso zavarovani, ali pa zavarovanje, ki ga imajo, protivirusnih zdravil ne plačuje.[78]
Raziskave
Leta 2011 je bilo v razvoju okoli 100 zdravil za hepatitis C.[76] Med drugim gre za cepiva proti hepatitisu C, imunomodulatorje in zaviralce ciklofilina.[79] Do teh kandidatov za nova zdravila je prišlo zaradi vse boljšega poznavanja virusa hepatitisa.[80]
Sklici
Glej tudi
- hepatitis A
- hepatitis B
- hepatitis D
- hepatitis E
- hepatitis F
- hepatitis G
Zunanje povezave
- Hepatitis C na Open Directory Project