Պարկինսոնի հիվանդություն
Պարկինսոնի հիվանդություն (ՊՀ)` գլխավորապես կենտրոնական նյարդային համակարգի շարժողական (մոտոր) գործառույթը խաթարող դեգեներատիվ խանգարում[1]։ Հիվանդության զարգացմանը զուգահեռ ոչ շարժողական ախտանշանների տարածվածությունը հարաճում է[1][2]։ Ախտանշանները հարաճում են դանդաղ, ժամանակի ընթացքում[1]։ Հիվանդության սկզբնական շրջանում ակնհայտ նշաններն են դողը, ռիգիդությունը, դանդաղկոտությունը և քայլելու դժվարությունը[1]։ Մտածելու կարողության և վարվելակերպի խնդիրներ նույնպես կարող են նկատվել[3]։ Դեմենցիան ավելի տարածուն բնույթ է կրում հիվանդության ուշ փուլերում[3]։ Դեպրեսիան և անհանգստությունը տարածված են ՊՀ ունեցող հիվանդների ավելի քան մեկ երրորդի մոտ[3]։ Այլ ախտանշանները ներառում են զգացական, քնի և հոգեհուզական խնդիրներ[1][3]։ Գլխավոր շարժողական ախտանշանները ամբողջացվելով անվանվում են «պարկինսոնիզմ» կամ «պարկինսոնյան համախտանիշ»[2][4]։
| Պարկինսոնի հիվանդություն | |
|---|---|
 Հիվանդը, ով տառապում է պարկիսոնի հիվանդությամբ։ | |
| Տեսակ | անբուժելի/հազվագյուտ հիվանդություն, հազվագյուտ հիվանդություն, հիվանդության կարգ և ախտանիշ կամ նշան |
| Հիվանդության ախտանշաններ | դող, spasticity?, Հիպոկինեզիա և gait abnormality? |
| Բուժաքննություն | պոզիտրոն էմիսիոն շերտագրություն, մագնիսառեզոնանսային շերտագրություն, single-photon emission computed tomography? և PDQ39 questionnaire? |
| Բժշկական մասնագիտություն | նյարդաբանություն |
| Անվանվել է | Ջեյմս Պարկինսոն |
| Բուժում | դեղանյութեր, Վիրաբուժություն և Hyperbaric oxygen therapy? |
Պարկինսոնի հիվանդության պատճառը դեռևս անհայտ է, սակայն ներկայումս համարվում է, որ դրա զարգացման հարցում ներգրավված են գենետիկան և միջավայրային գործոնները[2]։ Հիվանդության զարգացման հավանականությունն ավելի մեծ է այն մարդկանց մոտ, ում ընտանիքում կան հիվանդությամբ տառապողներ[2]։ Հիվանդության զարգացման հավանականությունը բարձրացած է նաև այն մարդկանց մոտ, ովքեր ենթարկվել են որոշակի պեստիցիդների ազդեցությանը և այն մարդկանց մոտ, ովքեր նախկինում ունեցել են գլխի վնասվածք, մինչդեռ ՊՀ-ի զարգացման ռիսկը նվազած է ծխողների և նրանց մոտ, ովքեր օգտագործում են սուրճ կամ թեյ[2][5]։ Շարժողական ախտանշանները արդյունքն են միջին ուղեղում առկա սև նյութի բջիջների մահվան[1]։ Դրա հետևանքով այդ շրջաններում դոֆամինն անբավարար քանակով է[1]։ Բջիջների մահվան պատճառը հայտնի չէ, սակայն հայտնի է, որ այդ գործընթացում նեյրոններում սպիտակուցներից կազմվում են Լյուիի մարմնիկներ[2]։ Ախտորոշումը հիմնվում է ախտանշանների առկայության վրա, այնպիսի հետազոտությունների ներառմամբ, ինչպիսին նյարդապատկերումն է, որը կիրառվում է այլ հիվանդությունների բացառման համար[1]։
Պարկինսոնի հիվանդության բուժում չկա, որը կնպաստի ախտանշանների բարելավմանը[1][6]։ Սկզբնական բուժումը սովորաբար կատարվում է հակապարկինսոնային միջոց լևադոպայով (Լ-DOPA), որի արդյունավետության նվազման դեպքում կիրառվում են դոֆամինի համակորդներ (ագոնիստ)[3]։ Հիվանդության հարաճմանը (պրոգրեսիա) և նեյրոնների կորստին զուգահեռ այս միջոցները դառնում են քիչ արդյունավետ և միևնույն ժամանակ հարուցում են բարդություն՝ ոչ կամային շարժումներ[3]։ Դիետան և վերականգնողական թերապիայի որոշ ձևեր ցուցաբերել են որոշակի արդյունավետություն ախտանշանների բարելավման հարցում[7][8]։ Սուր դեպքերում, երբ դեղերն անարդյունավետ են, կատարվում է վիրաբուժական միջամտություն՝ միկրոէլեկտրոդների տեղադրմամբ ուղեղի խորը խթանում, որը նվազեցնում է շարժողական ախտանշանների արտահայտվածությունը[1]։ ՊՀ-ի ոչ շարժողական խանգարումների համար, ինչպիսին քնի և հոգեհուզական խանգարումներն են, բուժումը մեծ արդյունավետություն չի գրանցել[2]։ 2015 թվականի դրությամբ ՊՀ ունեցող հիվանդների քանակը 6,2 մլն էր, ինչի հետևանքով ընդհանուր առմամբ գրանցվել է 117,400 մահ[9][10]։ Պարկինսոնի հիվանդությունը սովորաբար զարգանում է 60 անց մարդկանց մոտ, ում մոտավորապես մեկ տոկոսը տառապում է հիվանդությամբ[1][11]։ Տղամարդիկ ավելի հաճախ են հիվանդանում քան կանայք 3։2 հարաբերությամբ[2]։ Երբ այն դիտվում է մինչև 50 տարեկանների մոտ, ապա կոչվում է վաղ ՊՀ[12]։ Կյանքի տևողության կանխատեսումը ախտորոշումից հետո միջինում կազմում է 7-14 տարի[3]։ Հիվանդությունն անվանվել է անգլիացի բժիշկ Ջեյմս Պարկինսոնի պատվին, ով 1817թվականին հրապարակել է առաջին մանրամասն նկարագրությունը ցնցումային պարալիզի վերաբերյալ ակնարկում[13][14]։ Հասարակության իրազեկումն ըմդգրկում է Պարկինսոնի համաշխարհային օրը (Ջեյմս Պարկինսոնի ծննդյան օրը, ապրիլի 11) և օգտագործվում է կարմիր վարդակակաչը, որպես հիվանդության խորհրդանիշ[15]։ Պարկինսոնով հիվանդ մարդկանց ցանկը, ովքեր նպաստել են հասարակության իրազեկմանը, ընդգրկում է դերասան Մայքլ Ջ․ Ֆոքսին, օլիմպիական հեծանվորդ Դեյվիս Ֆիննեյին, պրոֆեսիոնալ բռնցքամարտիկ Մուհամեդ Ալիին և դերասան Ալան Ալդային[16][17][18][19]։
Դասակարգում
Շարժվելու դժվարությունը, որը հանդիպում է ՊՀ-ի ժամանակ կոչվում է պարկինսոնիզմ, որը բացատրվում է որպես բրադիկինեզիա (կամային շարժումներ կատարելու դանդաղում, արագության հարաճուն նվազմամբ և կրկնվող շարժումներ, ինչպիսին են մատների դողը[20]) համակցվող 3 այլ ախտանշանների հետ․ մկանային (կապարե փող կամ ատամնանիվ) ռիգիդություն, հանգստի դող և կեցվածքային անկայունություն։ Բազմաթիվ այլ խանգարումներ կարող են ունենալ պարկինսոնիզմի շարժողական խնդիրները[21][22]։
Պարկինսոնի հիվանդությունը պարկինսոնիզմի հանդիպման ամենատարածված ձևն է և երբեմն կոչվում է իդեոպաթիկ պարկինսոնիզմ, որը նշանակում է պարկինսոնիզմ չբացահայտված պատճառից[6][23]։ Պարկինսոնիզմի բացահայտված պատճառներից են թույները, ինֆեկցիաները, դեղերի կողմնակի ազդեցությունները, մետաբոլիկ (նյութափոխանակային) խանգարումները և ուղեղի վնասվածքները, ինչպիսին կաթվածն է (ինսուլտ)։ Մի շարք նեյրոդեգեներատիվ խանգարումների ժամանակ նույնպես կարող է դիտվել պարկինսոնիզմ և երբեմն դրանք անվանվում են «ատիպիկ պարկինսոնիզմ» կամ «Պարկինսոն պլյուս» համախտանիշ (հիվանդություններ պարկինսոնիզմով, համակցված այլ ախտանշանների հետ, որոնք տարբերակում են դրանց ՊՀ-ից)։ Դրանք ներառում են համակարգային բազմակի ատրոֆիաները, հարաճող վերկորիզային պարալիզը, կեղևահիմային (կորտիկոբազալ) դեգեներացիան և դեմենցիան Լյուիի մարմնիկներով (ԴԼՄ)[6][24]։
Գիտնականները երբեմն Պարկինսոնի հիվանդությունը դասակարգում են որպես սինուքլեինոպաթիա (ուղեղում ալֆա-սինուքլեին սպիտակուցի ախտաբանական կուտակման հիման վրա), տարբերակելու համար այլ նեյրոդեգեներատիվ հիվանդություններից, ինչպիսին Ալցհեյմերի հիվանդությունն է, որի ժամանակ ուղեղում կուտակվում են տաու սպիտակուցներ[25]։ Զգալի կլինիկական և ախտաբանական նմանություններ կան տաուպաթիաների և սինուքլեինոպաթիաների միջև։ Ի տարբերություն Պարկինսոնի հիվանդությանը, Ալցհեյմերի հիվանդությունը ավելի հաճախ արտահայտվում է հիշողության կորստով և ՊՀ-ի հիմնական նշանները (դանդաղկոտություն, դող, կարծրություն և կեցվածքային անկայունություններ) սովորաբար չեն հանդիպում Ալցհեյմերի հիվանդության ժամանակ։
Դեմենցիան Լյուիի մարմնիկներով, մեկ այլ սինուքլեինոպաթիա է և ունի շատ նմանություններ ախտաբանությունում, հատկապես ՊՀ-ի դեմենցիայի հետ համակցված ենթատեսակների հետ, որոնք հայտնի են որպես Պարկինսոնի հիվանդության դեմենցիա։ ՊՀ-ի և ԴԼՄ-ի փոխհարաբերությունը բարդ է և մինչև վերջ չբացահայտված[26]։ Դրանք կարող են հանդես գալ որպես մեկ շարունակական բնույթ ունեցող հիվանդության մասնիկներ՝ բազմազան տարբերակիչ կլինիկական և ախտաբանական նշաններով կամ արտահայտվել որպես առանձին հիվանդություններ[26]։
Նշաններ և ախտանշաններ

Պարկինսոնի հիվանդության ամենաճանաչելի և բնորոշ ախտանշանները շարժողական (մոտոր) են[28]։ Ոչ շարժողական ախտանշանները, որոնք ընդգրկում են ավտոնոմ (ինքնավար նյարդային համակարգի) խաթարում, նյարդահոգեբուժական խնդիրներ (տրամադրության, ճանաչողական, վարվելակերպի կամ մտածելակերպի փոփոխություններ), զգացական (հատկապես հոտառության փոփոխություն) և քնի խանգարումներ նույնպես հաճախ են հանդիպում։ Այս ոչ շարժողական խանգարումներից որոշները կարող են առկա լինել ախտորոշման ժամանակ[28]։
Շարժողական
Չորս շարժողական ախտանշանները համարվում են հիմնական ՊՀ-ի ժամանակ․ հանգստի դող, դանդաղաշարժություն (բրադիկինեզիա), ռիգիդություն և կեցվածքային անկայունություն[28]։
Ամենահաճախ հանդիպող նշանը հանգստի ժամանակ ձեռքի դանդաղ ցնցումն է, որն անհետանում է ախտահարված ձեռքի կամային շարժման դեպքում և խորը քնի ժամանակ[28]։ Որպես կանոն ի հայտ է գալիս դող մեկ ձեռքի վրա, որը հիվանդության հարաճման հետևանքով ի վերջո ընդգրկում է երկու ձեռքն էլ[28]։ ՊՀ-ի դողի հաճախությունը 4-6 հերցի սահմաններում է մեկ վայրկյանում։ Դողն ունի հաբի գլորման (pill-rolling) բնույթ, որը արտահայտվում է ցուցամատը և բթամատը միմյանց հպելով և շրջանաձև շարժում կատարելով[28]։ Եզրույթը ծագել է ՊՀ ունեցող մարդկանց շարժումները դեղապատրաստման գործընթացին (ձեռքով հաբի պատրաստելուն) նմանեցնելու հետևանքով[29]։
Բրադիկինեզիան (դանդաղաշարժություն) դիտվում է ՊՀ-ի բոլոր դեպքերում, ծագում է մոտոր պլանավորման խանգարման հետևանքով և կապվում է շարժման ամբողջ գործընթացի դժվարությունների հետ՝ պլանավորումից մինչև շարժման սկիզբ և այնուհետև դրա ավարտ։ Հաջորդական և միաժամանակյա շարժումների իրագործումը խաթարված է։ Բրադիկինեզիան Պարկինսոնի հիվանդության ամենասահմանափակող ախտանշանն է, որը հարուցում է դժվարություններ առօրյա գործողությունների կատարման ժամանակ, ինչպիսիք են հագնվելը, սնվելը և լոգանք ընդունելը։ Այն բերում է միաժամանակ երկու՝ իրարից անկախ գործողություն կատարելու դժվարացմանը և կարող է ավելի շատ դրսևորվել հոգեհուզական սթրեսի կամ ուղեկցող հիվանդությունների առկայության դեպքում։ Հակադարձաբար, ՊՀ ունեցողները կարող են հաճախ ավելի հեշտորեն վարել հեծանիվ կամ աստիճաններով բարձրանալ քան քայլել հարթակով։ Մինչ շատ բժիշկներ կարող են նկատել բրադիկինեզիան, դրա պաշտոնապես հաստատման համար հիվանդները պետք է կատարեն կրկնողական շարժումներ ձեռքերով և ոտնաթաթերով[30]։
Ռիգիդությունը մկանների կարծրությունն է, որը դրսևորվում է բարձրացած մկանային տոնուսի, ավելորդ և շարունակական կծկումների ձևով և ինչի հետևանքով բարձրանում է վերջույթի դիմադրությունը շարժման հանդեպ[28]։ ՊՀ-ի ժամանակ ռիգիդությունը կարող է լինել միօրինակ («կապարե փող») կամ ատամնանիվի աշխատանքի նմանությամբ[6][28][31][32]։ Դողի և բարձրացած տոնուսի համակցումը համարվում է ատամնանիվային ռիգիդության հիմքը[33]։ Ռիգիդությունը կարող է ուղեկցվել հոդացավերով․ այդպիսի ցավերը հաճախ հիվանդության դրսևորման վաղ նշաններից են[28]։ Պարկինսոնի հիվանդության վաղ շրջաններում, ռիգիդությունը հաճախ ասիմետրիկ է և հակված են ախտահարման պարանոցի և ուսերի մկանները, դեմքի և վերջույթների մկաններից առաջ[34]։ Հիվանդության հարաճման հետ մեկտեղ ռիգիդությունն ընդգրկում է ամբողջ մարմինը և նվազեցնում շարժվելու կարողությունը։
Կեցվածքային անկայունությունը բնորոշ է հիվանդության ուշ շրջաններին, բերում է հավասարակշռության խախտմանը և հաճախակի ընկնելուն[35], վստահության կորստին և շարժունակության նվազմանը[36]։ Անկայունությունը սովորաբար բացակայում է սկզբնական շրջաններում, հատկապես երիտասարդ անձանց մոտ և հատկապես մինչ երկկողմանի ախտանշանների զարգացումը[37]։ ՊՀ ունեցողների մինչև 40%-ը կարող է ունենալ անկումներ և մոտավորապես 10%-ի մոտ անկումները կարող են դրսևորվել ամեն շաբաթ, ինչ կապված է հիվանդության արտահայտման սրությունից[28]։
Այլ ճանաչված մոտոր նշաններից են քայլվածքի և կեցվածքի խանգարումները, ինչպիսին է ֆեստինացիան (սրընթաց տատանողական քայլեր և առաջ ծալված դիրք, երբ քայլում են, չծալված ձեռքերը ճոճելով)։ Քայլվածքի հանկարծակի ընդհատումը (կարճատև կանգառներ քայլելիս, երբ թվում է թե ոտքը խրվել է գետնի մեջ, հատկապես շրջադարձ կատարելու կամ ուղղությունը փոխելու փորձի դեպքում), ոչ պարզ, մոնոտոն հանգիստ խոսքը, դեմքի դիմականման արտահայտությունը և ձեռագիրը, որը շարունակաբար փոքրանում է հանդիսանում են այլ տարածված ախտանշաններ[38]։
Նյարդահոգեբուժական
Պարկինսոնի հիվանդությունը կարող է պատճառ հանդիսանալ նյարդահոգեկան խանգարումների, որոնք կարող են լինել մեղմից մինչև սուր աստիճանով։ Դրանք ընդգրկում են կոգնիտիվ (ճանաչողական), տրամադրության, վարվելակերպի և մտածելակերպի փոփոխություններ[28]։
Կոգնիտիվ խանգարումները կարող են ի հայտ գալ հիվանդության վաղ շրջաններում, երբեմն մինչ ախտորոշելը և հիվանդության ընթացքի հետ կրել ավելի տարածուն բնույթ[28][39]։ Ճանաչողական ամենատարածված խանգարումները ՊՀ-ի ժամանակ ղեկավարման դժվարություններն են, որոնք ընդգրկում են նախագծումը, կոգնիտիվ ճկունությունը, աբստրակտ մտածելակերպը, կանոնների պահպանումը, անհարկի գործողությունների կանխումը, անհրաժեշտ գործողությունների կատարումը, աշխատանքային հիշողությունը և ուշադրության կենտրոնացումը[39][40]։ Այլ կոգնիտիվ դժվարություններն են դանդաղած կոգնիտիվ մշակման արագությունը, վերհիշելու կարողության խափանումը, ընկալման և ժամանակի զգացողության խափանումները[39][40]։ Այնուամենայնիվ վերհիշելու կարողությունը բարելավվում է, երբ կիրառվում են հուշումներ[39]։ Տեսատարածական կողմնորոշման դժվարությունները նույնպես հիվանդության մասն են կազմում և նկատվում են, երբ անձը անցնում է դիմային ճանաչման և նկարված գծերի տարածական ընկալման թեստեր[39][40]։
Ի համեմատ ընդհանուր բնակչությանը, ՊՀ ունեցող անձի մոտ երկուսից վեց անգամ բարձրացած է դեմենցիայի զարգացման հավանականությունը[28][39]։ ՊՀ-ով տարապողների մինչև 78%-ը ունի Պարկինսոնի հիվանդության դեմենցիա[41]։ Դեմենցիայի տարածվածությունը աճում է տարիքի հետ[42]։ Դեմենցիան ասոցացվում է ՊՀ ունեցողների և նրանց խնամակալների կյանքի որակի նվազման, մահացության բարձրացման և բուժքույրական խնամքի անհրաժեշտության հետ[39]։
Ազդակի կառավարման խանգարումները, որոնք ընդգրկում են ախտաբանական խաղամոլությունը, սեռական ցանկության բարձրացումը, շատակերությունը, ծախսեր կատարելու հակումը և չափից դուրս մեծահոգության ցուցաբերումը հարուցվում են օրալ (մարսողական ճանապարհով) ընդունվող ակտիվ դոֆամինի համակորդների (ագոնիստ) պատճառով։ Դոֆամինի կարգավորման խանգարման համախտանիշը՝ դեղեր ընդունելու ցանկության բարձրացումը, լևադոպայի կիրառման հազվադեպ բարդություններից է[43]։
Պահվածքի և տրամադրության փոփոխությունները ավելի տարածված են առանց կոգնիտիվ խանգարումների ՊՀ ունեցողների մոտ, քան ընդհանուր բնակչության շրջանում և սովորաբար դիտվում են դեմենցիայով ուղեկցվող ՊՀ ունեցողների մոտ։ Տրամադրության ամենատարածված խանգարումները դեպրեսիան, ապաթիան և անհանգստությունն են[28]։ Դեպրեսիայի ախտորոշումը բարդացած է այն հանգամանքով, որ դեպրեսիայի ժամանակ մարմնի լեզուն կարող է քողարկվել որպես ՊՀ՝ ընդգրկելով տխուր, մտահոգ դեմքի արտահայտություն, մեղավոր հայացք, դանդաղ շարժումներ և մոնոտոն խոսք։ ՊՀ մարդկանց մինչև 30%-ը կարող են ունենալ անհանգստության նշաններ, որոնք կարող են դրսևորվել ընդհանուր անհանգստության խանգարումից մինչև սոցիալական ֆոբիա, խուճապային խանգարումներ և օբսեսիվ կոմպուլսիվ խանգարումներ։ Դրանք նպաստում են կյանքի որակի անկմանը և մոտոր ախտանշանների սրացմանը, ինչպիսիք են տատանման կամ ընդհատման դրսևորումները։
Փանդինգը (punding), որը կրկնողական, աննպատակ կարծրատիպային (ստերեոտիպային) պահվածքն է մի քանի ժամ շարունակ, հակապարկինսոնային բուժման բարդություններից է։
Պատրանքները (հալյուցինացիա) և մոլորվածությունը հանդիպում են ՊՀ ունեցողների մոտավորապես 50%-ի շրջանում և ազդարարում են դեմենցիայի ի հայտ գալու մասին։ Դրանք տատանվում են փոքր պատրանքներից՝ «անցման զգացումից» (ինչ-որ բան արագ անցնում է մարդու կողքով) կամ «ներկայության զգացումից» (անձը կարծում է, որ ինչ-որ բան կամ ինչ-որ մեկը կանգնած է իր հետևում) մինչև վառ, պատկերավոր խանգարումներ՝ կազմավորված տեսողական պատրանքներ և պարանոիդ մտքեր։ Լսողական պատրանքները բնորոշ չեն ՊՀ-ին և հիվանդների կողմից հազվադեպ են նկարագրվում ձայներ։ Ներկայումս մեծապես կա համոզմունք, որ փսիխոզը ՊՀ-ի անբաժանելի մասն է։ Մոլորություններով փսիխոզը և զառանցանքները համարվում են հակապարկինսոնային դեղերով բուժման անցանկալի ազդեցություն և կարող են նաև հարուցվել միզասեռական ինֆեկցիաներով (քանի որ հաճախ հանդիպում են թույլ չափահասների մոտ), բայց դեղերը և ինֆեկցիան միակ գործոնները չեն և ուղեղի ախտաբանությունն ու նյարդամիջնորդանյութերի կամ դրանց ընկալիչների փոփոխությունները (օրինակ՝ ացետիլխոլին, սերոտոնին) նույնպես համարվում են կարևոր գործոն ՊՀ-ի ժամանակ փսիխոզի զարգացման հարցում[44][45]։
Այլ
Ի հավելում նյարդահոգեբուժական և մոտոր խանգարումներին, ՊՀ-ն կարող է ախտահարել այլ գործառույթներ։
Քնի խանգարումները հիվանդության հատկանիշներից են և դեղերի օգտագործման հետևանքով կարող են վատթարանալ[28]։ ախտանշանները կարող են դրսևորվել որպես ցերեկային քնկոտություն (նարկոլեպսիային նմանվող, քնելու ցանկության հանկարծակի գրոհներ), խանգարումներ քնի՝ աչքերի արագ շարժման (ԱԱՇ) փուլում կամ անքնություն[28]։ ԱԱՇ պահվածքային խանգարումը, որի դեպքում մարդիկ իրենց երազներում կատարվող իրադարձությունները իրականում իրականացնում են՝ հաճախ վնասելով իրենց կամ իրենց կողակցին, կարող է սկսվել շատ տարիներ առաջ մինչև մոտոր կամ ճանաչողական խանգարումների կամ ԴԼՆ-ի զարգացումը[46]։
Ինքնավար նյարդային համակարգի խանգարումները կարող են բերել օրթոստատիկ թերճնշման (կանգնելիս ճնշման անկում), յուղոտ մաշկի և բարձրացած քրտնարտադրության, ակամա միզարձակման և փոփոխված սեռական ֆունկցիայի[28]։ Փորկապությունը և ստամոքսի դատարկման խանգարումը (ստամոքսի շարժունակության խանգարում) կարող են լինել բավական մեծ դիսկոմֆորտի (տհաճություն) պատճառ և նույնիսկ վտանգ հանդիսանալ առողջության համար[7]։ Ընկալման փոոփոխությունները կարող են ընդգրկել հոտառության, տեսողության, ցավի ընկալման խանգարումներ և պարեսթեզիաներ (ծակծկոցներ և թմրածություն)[28]։ Բոլոր այս ախտանշանները կարող են ի հայտ գալ հիվանդության ախտորոշումից տարիներ առաջ[28]։
Պատճառներ
Շատ ռիսկի գործոններ են առաջարկվել՝ հիմնվելով հիվանդության հավանական մեխանիզմների վրա, սակայն ոչ մեկը ամբողջապես չի ապացուցվել[47]։ Ամենահաճախ հանդիպող կապը հիվանդության զարգացման հետ ունեն պեստիցիդների ազդեցությանը ենթարկված անձինք, ում մոտ ռիսկը բարձրացած է և ծխողները, ում մոտ ռիսկը նվազած է[47][48]։ Կա հավանական կապ ՊՀ-ի և H. pylori ինֆեկցիայի միջև, որը կարող է կանխել որոշ դեղերի ներծծումը, որոնց շարքում է նաև լևադոպան[49][50]։
Միջավայրի գործոններ
Պեստիցիդների ազդեցությանը ենթարկվելը և անցյալում գլխի վնասվածք ունենալը կապվում է Պարկինսոնի հիվանդության զարգացման ռիսկի բարձրացման հետ։ Երբեք չծխած և երբեք կոֆեին պարունակող խմիչքներ չօգտագործած մարդկանց մոտ ՊՀ-ի զարգացման ռիսկը մի փոքր բարձրացած է[43]։
Ուրատների ցածր խտությունն արյան մեջ նույնպես ասոցացվում է ՊՀ-ի ռիսկի բարձրացման հետ[51]։
Գենետիկա
Հետազոտությունը ցույց է տվել, որ ՊՀ-ն գենետիկ և միջավայրային գործոնների համակցման արդյունք է[2]։ ՊՀ հիվանդների մոտ 15%-ը ունի առաջին աստիճանի բարեկամ, ով նույնպես հիվանդ է[6], իսկ 5-10%-ի մոտ հիվանդությունն առաջացել է որոշակի գեների մուտացիայի արդյունքում[52]։ Այդ գեներից մեկի մուտացիան կրելը կարող է չբերել հիվանդության զարգացմանը և կարող է միայն բարձրացնել մարդու ընկալունակությունը հիվանդության նկատմամբ այլ ռիսկի գործոնների հետ մեկտեղ, որոնք ազդում են նաև հիվանդության սկսման տարիքի, արտահայտման սրության և հարաճման վրա[52]։ Առնվազն 17 աուտոսոմ դոմինանտ և ռեցեսիվ գենային մուտացիաներ են ընդգրկված ՊՀ-ի զարգացման հիմքում, որոնք ներառում են SNCA, LRRK2/PARK8, GBA, PRKN, PINK1, DJ1/PARK7, VPS35, EIF4G1, DNAJC13, CHCHD2 և UCHL1[53][54]:
ՊՀ-ով մարդկանց մինչև 5%-ը ունի GBA-1 գենի մուտացիաներ[55]։ Այս մուտացիաներն առկա են չախտահարված մարդկանց նվազ քան 1%-ի մոտ։ ՊՀ-ի առաջացման ռիսկը աճում է 20-30 անգամ, եթե այս մուտացիաներն առկա են։ Այս մուտացիաների հետ ասոցացված ՊՀ-ն ունի միևնույն հատկանիշները, սակայն հիվանդության հայտնվելու ավելի վաղ տարիք և կոգնիտիվ ու մոտոր խանգարումների ավելի սրընթաց զարգացում։
SNCA գենի մուտացիաները կարևոր են ՊՀ-ում, որովհետև սպիտակուցը, որը կոդավորվում է այս գենով՝ ալֆա-սինուքլեինը, ՊՀ-ի ժամանակ ուղեղում առաջացող Լյուիի մարմնիկների գլխավոր բաղադրիչն է[52]։ Հայտնաբերվել է, որ որոշ գեների մուտացիաները, որոնք ներառում են SNCA, LRRK2 և GBA-ն, հանդիսանում են «եզակի» (սպորադիկ, ոչ ընտանեկան) ՊՀ-ի ռիսկի գործոններ[52]։ Մուտացիաները LRRK2 գենում ընտանեկան և եզակի ՊՀ-ների ամենատարածված պատճառն են․ հանդիպում են ընտանեկան ՊՀ ունեցողների 5%-ի և սպորադիկ ՊՀ ունեցողների 3%-ի մոտ[52][56]։ GBA գենի մուտացիան, Պարկինսոնի հիվանդության զարգացման ամենամեծ ռիսկն է պարունակում[53]։
Պարկինսոն-կապված մի շարք գեներ պատասխանատու են լիզոսոմների, օրգանելների ֆունկցիաների համար, որով դրանք մարսում են բջիջների կենսագործունեության անպետք արգասիքները։ Առաջարկվել է վարկած, որի համաձայն, ՊՀ-ի որոշ դեպքեր հարուցվում են լիզոսոմալ խանգարումների հետևանքով, ինչի հետևանքով նվազում է բջիջների՝ ալֆա-սինուքլեին ճեղքելու հատկությունը[57]։
LRP10 գենի մուտացիաների հետ է ասոցացվում աուտոսոմ դոմինանտ ձևը[58]։
Ախտաֆիզիոլոգիա
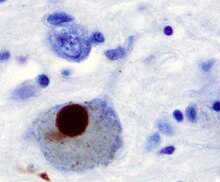
ՊՀ-ի գլխավոր ախտաբանական բնութագրիչը ուղեղի հիմային հանգույցի բջիջների մահն է (մինչև կյանքի վերջ ախտահարվում է սև նյութի կոմպակտ հատվածի դոֆամին արտազատող նեյրոնների 70%-ը)[56] և Լյուիի մարմնիկների առկայությունը (ալֆա-սինուքլեին սպիտակուցի կուտակումներ) մնացած շատ նեյրոններում։ Այս նեյրոնների մահը ուղեկցվում է աստրոցիտների (աստղաձև գլիալ բջիջներ) մահով և միկրոգլիայի (գլիալ բջիջների մեկ այլ տեսակ) նշանակալի աճով սև նյութում[59]։
Կա հիմային հանգույցը ուղեղի այլ հատվածներին կապող հինգ ուղի։ Դրանք հայտնի են որպես շարժիչ, ակնաշարժ, ասոցիատիվ, լիմբիկ և ակնակապճաճակատային շրջաններ՝ գլխավոր պրոյեկտվող շրջանների անվանումներով[60]։ Դրանք բոլորը ախտահարված են ՊՀ-ի ժամանակ և դրանց խախտումը բացատրում է հիվանդության շատ դրսևորումներ, քանի որ այդ շրջանները ներառված են շատ գործառույթների իրագործման հարցում՝ ընդգրկելով շարժումը, ուշադրությունը և ուսումը[60]։ Գիտականորեն, ամենաշատ հետազոտված շրջանը շարժիչն է[60]։
1980թվականից ընդունված է շարժիչ շրջանի և ՊՀ-ի ժամանակ դրա փոփոխության որոշակի մոդել, որը սակայն այնուհետև ենթարկվել է որոշակի փոփոխությունների[60]։ Այս մոդելի համաձայն, հիմային հանգույցը կանոնավոր կերպով արգելակում է շարժիչ համակարգերի բազմաթիվ դրսևորումները՝ կանխելով դրանց անհարկի ակտիվացումը։ Երբ որոշում է կայացվում կատարել որոշակի շարժում, անհրաժեշտ մոտոր համակարգի արգելակումը նվազում է և այն ակտիվացվում է շարժումը կատարելու համար։ Դոֆամինը մասնակցում է արգելակման նվազեցմանը․ այսպիսով դոֆամինի բարձր մակարդակները հակված են բարձրացնել շարժողական ակտիվությունը, մինչդեռ դրա ցածր քանակների դեպքում, ինչպես ՊՀ-ի ժամանակ է, պահանջվում են ավելի մեծ ջանքեր որևէ շարժում կատարելու համար։ Այսպիսով, դոֆամինի սպառման հետևանքով հարուցվում է հիպոկինեզիա՝ շարժունակության ընդհանուր նվազում[60]։ Դեղերը, որոնք օգտագործվում են ՊՀ-ի բուժման համար, հակադարձաբար կարող են բերել դոֆամինի հավելյալ ակտիվությանը՝ թուլատրելով մոտոր համակարգերի անհարկի ակտիվացումը, ուստի հարուցելով դիսկինեզիա[60]։
Ուղեղի բջիջների մահ
Կան ուղեղի բջիջների կորստի մեխանիզմների մի շարք վարկածներ[61]։ Մի մեխանիզմը ենթադրում է ուբիքվիտինին կապված ալֆա-սինուքլեին սպիտակուցի անոմալ կուտակումը վնասված բջիջներում։ Այս անլուծելի սպիտակուցը կուտակվում է նեյրոններում, ձևավորելով ներառուկներ, որոնք կոչվում են Լյուիի մարմնիկներ[56][62]։ Համաձայն Հեիկո Բրաակի կողմից առաջարկված դասակարգմանը, Լյուիի մարմնիկները առաջինը հայտնվում են հոտառական կոճղեզում, երկարավուն ուղեղում և կամրջի ծածկում․ այս շրջանում հիվանդությունը կարող է ընթանալ անախտանշան կամ կարող են դրսևորվել վաղ ոչ մոտոր ախտանշաններ (ինչպես օրինակ հոտառության կորուստն է կամ քնի և ինքնավար համակարգի որոշ խանգարումներն են)։ Հիվանդության հարաճման հետ մեկտեղ, Լյուիի մարմնիկները հայտնվում են սև նյութում, միջին ուղեղում, առաջային ուղեղում և ի վերջո՝ գլխուղեղի նոր կեղևում (neocortex)[56]։ Ուղեղի այս հատվածները նյարդային դեգեներացիայի հիմնական տեղերն են ՊՀ-ի ժամանակ, այնուամենայնիվ, Լյուիի մարմնիկները կարող են չհարուցել բջիջների մահ և կարող են նույնիսկ պաշտպանական բնույթ կրել (եթե անոմալ սպիտակուցները մեկուսացվեն)։ Ալֆա-սինուքլեինի այլ ձևերը (օրինակ՝ օլիգոմերները), որոնք չեն ագրեգացվում Լյուիի մարմնիկներում, կարող են հանդիսանալ այդ սպիտակուցի տոքսիկ (թունավոր) ձևեր[61][62]։ Դեմենցիա ունեցողների մոտ Լյուիի մարմնիկները տարածուն բնույթ են կրում և հաճախ տեղակայված են կեղևի շրջանում։ Նյարդաթելիկների հանգույցները և ծերունական վահանիկները, որոնք բնորոշ են Ալցհեյմերի հիվանդությանը, տարածված չեն, եթե անձը չունի դեմենցիա[59]։
Բջիջների մահվան այլ մեխանիզմները ներառում են պրոտեոսոմալ և լիզոսոմալ համակարգերի խանգարումը և նվազած միտոքոնդրիալ ակտիվությունը[61][63]։ Երկաթի կուտակումը սև նյութում հաճախ դիտվում է սպիտակուցային ներառուկների հետ միացության ձևով։ Դա կարող է կապված լինել օքսիդատիվ սթրեսի, սպիտակուցների ագրեգատների (կուտակումների) և նյարդերի մահվան հետ, սակայն մեխանիզմները մինչև վերջ բացահայտված չեն[64]։
Ախտորոշում
Բժիշկը ի սկզբանե գնահատում է Պարկինսոնի հիվանդությունը բժշկական պատմության մանրակրկիտ ուսումնասիրության և նյարդաբանական քննության հիման վրա[28]։ Մարդկանց կարող է տրվել լևադոպա, շարժողական որևէ ախտանշանի բարելավման դեպքում ՊՀ ախտորոշումը հաստատելու նպատակով։ Դիահերձման ժամանակ միջին ուղեղում Լյուիի մարմնիկների հայտնաբերումը սովորաբար համարվում է վերջնական ապացույց, որ անձն ունեցել է ՊՀ։ Կլինիկական դրսևորումները, ժամանակի ընթացքում կարող են բացառել Պարկինսոնի հիվանդությունը․ դրանք պետք է պարբերաբար վերանայել ախտորոշման ճշտությունը հաստատելու համար[28][65]։
Այլ գործոնները, որոնք կարող են բերել երկրորդային պարկինսոնիզմի զարգացմանը կաթվածը և դեղերն են[65]։ Պետք է բացառել Պարկինսոն պլյուս համախտանիշները, ինչպիսիք են վերկորիզային պարալիզը և համակարգային բազմակի ատրոֆիան[28]։ Հակապարկինսոնային միջոցները սովորաբար քիչ արդյունավետ են Պարկինսոն պլյուս համախտանիշի համար[28]։ Արագ հարաճումը, կոգնիտիվ վաղ խանգարումները կամ կեցվածքային անկայունությունը, նվազագույն դողը կամ ի սկզբանե ախտահարված շրջանների համաչափությունը մատնացույց են անում ավելի շատ Պարկինսոն պլյուս հիվանդությանը քան հենց ՊՀ-ին[66]։ Գենետիկ ձևերը աուտոսոմ դոմինանտ կամ ռեցեսիվ ժառանգմամբ, երբեմն վերաբերում են ընտանեկան Պարկինսոնի հիվանդությանը կամ ընտանեկան պարկինսոնիզմին[6]։
Բժշկական կազմակերպությունները ստեղծել են ախտորոշման չափորոշիչներ, որպեսզի հեշտացվի և ստանդարտացվի ախտորոշման գործընթացը, հատկապես հիվանդության վաղ փուլերում։ Լայնորեն տարածված է Միացյալ Թագավորության «Queen Square Brain Bank for Neurological Disorders» և ԱՄՆ-ի «National Institute of Neurological Disorders and Stroke» կառույցների չափորոշիչները։ Միացյալ Թագավորության վերոնշյալ չափորոշիչը պահանջում է դանդաղաշարժության (բրադիկինեզիա) համակցությունը կամ ռիգիդության, կամ հանգստի ցնցման (տրեմոր), կամ էլ կեցվածքային անկայունության հետ։ Պետք է բացառել այս ախտանշանների առաջացման այլ հավանական պատճառները։ Ի վերջո, երեք կամ ավել ուղեկցող հատկանիշների առկայությունն անհրաժեշտ է հիվանդության սկզբնական կամ հետագա զարգացման ախտորոշման համար, որոնք են՝ միակողմանի սկիզբ, հանգստի դող, ժամանակի ընթացքում հարաճում, մոտոր ախտանշանների անհամաչափություն, պատասխան լևադոպայի ազդեցությանը առնվազն 5 տարի, կլինիկական արտահայտվածություն առնվազն 10 տարի և հավելյալ լևադոպայով հարուցված դիսկինեզիա[67]։
Դիահերձումների հիման վրա պարզ է դարձել, որ շարժողական խանգարումների հիման վրա մասնագետների կողմից ՊՀ նախնական ախտորոշումների 79,6%-ը համապատասխանել են իրականությանը և ընթացիկ ախտորոշումների 83,9%-ը ճիշտ են եղել։ Երբ կլինիկական ախտորոշումը դրվել է ոչ մասնագետի կողմից, դիահերձման արդյունքում ճշտությունը միջինում կազմում է 73,8%։ Ընդհանուր առմամբ ՊՀ ախտորոշումների 80,6%-ը եղել է ճիշտ, իսկ Brain Bank-ի չափորոշիչների հիման վրա ճիշտ ախտորոշումները կազմել են 82,7%[68]։
Պարկինսոնի հիվանդության և շարժողական խանգարումների համաշխարհային ասոցիացիան առաջարկել է ախտորոշման չափորոշիչներ Պարկինսոնի հիվանդության, ինչպես նաև հիվանդության վաղ շրջանների հետազոտության համար, բայց դրանք դեռևս վավերացման կարիք ունեն[69][70]։
Պատկերում
Համակարգչային շերտագրությունը (ՀՇ), ՊՀ ունեցողների մոտ, սովորաբար նորմալ է[71]։ ՄՌՇ-ն ժամանակի ընթացքում դարձել է ավելի հավաստի ախտորոշիչ մեթոդ, հատկապես երկաթ-զգայուն T2* և SWI հաջորդականության և մագնիսային դաշտի առնվազն 3T հզորության դեպքում։ Երկու միջոցներով էլ կարող է բացակայել սև նյութի հետինկողմնային շրջանին բնորոշ «ծիծեռնակի պոչի» պատկերը[72]։ Մետա-անալիզի տվյալներով, այդ պատկերի բացակայությունը բարձր զգայունություն և յուրահատկություն ունի հիվանդության ախտորոշման հարցում[73]։ Դիֆուզ ՄՌՇ-ն կարող է օգտագործվել ՊՀ-ի և Պարկինսոն պլյուս համախտանիշի ախտորոշման համար, չնայած դրա ախտորոշիչ արժեքը դեռևս հետազոտման կարիք ունի[71]։ ՀՇ-ն և ՄՌՇ-ն կարող են կիրառվել նաև երկրորդային պարկինսոնիզմ հարուցող հիվանդությունների բացառման, ավելի հաճախ՝ էնցեֆալիտի և քրոնիկ իշեմիկ ինսուլտի, ինչպես նաև հիմային հանգույցի ուռուցքների և հիդրոցեֆալիայի ախտորոշման համար[71]։
Դոֆամինի փոխադրիչների մետաբոլիկ ակտիվությունը հիմային հանգույցում կարող է չափվել PET (Պոզիտրոն էմիսիոն շերտագրություն) և SPECT սկանավորումներով և DaTSCAN-ով, որը դեռևս չունի տարածված կիրառում։ Այն ցուցաբերել է լավ արդյունքներ Պարկինսոնի հիվանդության ախտորոշման հարցում[74]։ Դոֆամին-կախյալ նվազած ակտիվությունը հիմային հանգույցում կարող է օգնել դեղ-հարուցված պարկինսոնիզմի բացառման համար։ Սա ամբողջապես յուրահատուկ չէ, այնուամենայնիվ կարող է դիտվել ՊՀ-ի և Պարկինսոն պլյուս խանգարման ժամանակ[71]։ ԱՄՆ-ում, DaTSCAN-ները միայն FDA-ն (ԱՄՆ-ի սննդի և դեղորայքի ասոցիացիա) է հաստատել, որպես Պարկինսոնի հիվանդության և Պարկինսոնի համախտանիշների տարբերակման միջոց՝ էսենցիալ տրեմորի (դող) հիման վրա[75]։
Տարբերակիչ ախտորոշում
Այլ ախտաբանությունները, որոնք կարող են ունենալ ՊՀ-ի նման արտահայտություններ, ընդգրկում են[76].
- Արթրիտը
- Կեղևահիմային (կորտիկոբազալ) համախտանիշը
- Լյուիի մարմնիկներով դեմենցիան
- Դեպրեսիան
- Դեղորայքով հարուցված պարկինսոնիզմը
- Փխրուն X քրոմոսոմին ասոցացված դողի/ատաքսիայի համախտանիշը
- Ճակատքունքային դեմենցիան և 17-րդ քրոմոսոմի հետ կապված պարկինսոնիզմը
- Հանտինգտոնի հիվանդությունը
- Հիմային հանգույցի իդեոպաթիկ կրակալումը
- Բազմակի համակարգային ատրոֆիան
- Նեյրոդեգեներացիան՝ ուղեղում երկաթի կուտակմամբ
- Նորմոտենզիվ հիդրոցեֆալիան
- Մոլուցքային դանդաղկոտությունը
- Հարաճող վերկորիզային պարալիզը
- Հոգեծին պարկինսոնիզմը
- Թույները
- Վիլսոնի հիվանդությունը
- Անոթային պարկինսոնիզմը
Կանխարգելում
Միջին տարիքում վարժությունների կատարումը կարող է նվազեցնել հետագայում Պարկինսոնի հիվանդության զարգացման ռիսկը[8]։ Կոֆեին պարունակող խմիչքների, ինչպիսին սուրճն է, մեծաքանակ օգտագործումը ունի պաշտպանական ազդեցություն և կարող է մեծապես նվազեցնել հիվանդության զարգացման ռիսկը[77]։ Մարդիկ, ովքեր ծխում են ծխախոտ կամ օգտագործում են անծուխ տոբակ, ունեն ՊՀ-ի զարգացման ավելի ցածր ռիսկ և որքան շատ են օգտագործել տոբակ, այնքան ռիսկը ավելի քիչ է։ Հայտնի չէ այս ազդեցության մեխանիզմը։ Հնարավոր է, որ տոբակի օգտագործումը իրոք պաշտպանում է ՊՀ-ից կամ հնարավոր է, որ կա դեռևս չբացահայտված գործոն, որը բարձրացնում է ՊՀ-ի ռիսկը և միաժամանակ նպաստում տոբակից հրաժարմանը կամ հեշտացնում է ծխելը թողնելը[78]։
Ենթադրվում էր, որ հակաօքսիդանտները, ինչպես վիտամին C և E-ն են, պաշտպանում են հիվանդությունից, սակայն հետազոտությունների արդյունքները հակասական էին և ոչ մի դրական ազդեցություն չեն վեր հանել[47]։ Ճարպաթթուների հետ կապված հետազոտությունները նույնպես հակասական արդյունքներ են ցուցաբերել. որոշները հայտնել են պաշտպանական, մյուսները ռիսկը բարձրացնող ազդեցությունների կամ ընդհանրապես ազդեցության բացակայության մասին[47]։ Կան նախնական ցուցումներ հակաբորբոքային դեղերի և կալցիումական անցուղիների պաշարիչների պաշտպանական ազդեցության վերաբերյալ[2]։ 2010 թվականին կատարված մետա-անալիզից պարզ է դարձել, որ ոչ ստերոիդային հակաբորբոքային դեղերի (բացի ասպիրինից) օգտագործումը բերել է ամենաքիչը 15%-ով (երկարատև օգտագործման դեպքում ավելի բարձր) ՊՀ-ի դեպքերի նվազմանը[79]։
Վարում
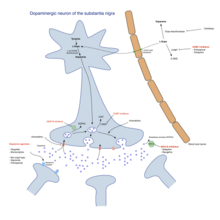
Պարկինսոնի հիվանդությանը բուժում չկա, սակայն դեղորայքը, վիրահատական միջամտությունը և ֆիզիոթերապիան կարող են մեղմել ախտանշանները և ավելի արդյունավետ լինել քան այլ նյարդաբանական խանգարումների բուժումները, ինչպիսիք են Ալցհեյմերի հիվանդությունը, շարժիչ նեյրոնների հիվանդությունը և Պարկինսոն պլյուս համախտանիշները։ Դեղերի գլխավոր ընտանիքը, որը արդյունավետ է մոտոր ախտանշանների համար լևադոպան է (միշտ համակցվում է դոպա դեկարբոքսիլազի ինհիբիտորի և երբեմն նաև COMT ինհիբիտորի հետ), դոֆամինի ագոոնիստները (համակորդներ) և MAO-B ինհիբիտորները։ Հիվանդության զարգացման աստիճանը և հիվանդության սկսման տարիքը, որոշիչ են դեղախմբի ընտրության հարցում[80]։
Բրաակի դասակարգմամբ՝ Պարկինսոնի հիվանդության ընթացքն ունի վեց փուլ, որոնք օգտագործվում են հիվանդության վաղ, ավելի ուշ և ուշ շրջանները տարբերակելու համար։ Սկզբնական շրջանին, որի ժամանակ որոշ խանգարումներ արդեն իսկ նշմարվում են և պահանջվում է դեղաբանական միջամտություն, հաջորդում են ավելի ուշ շրջանները՝ լևադոպայի օգտագործմանն առնչվող բարդություններով, և երրորդ շրջանը, երբ դոֆամինի դեֆիցիտից և լևադոպայով բուժումից անկախ ախտանշանները գերակշռում են[81]։
Առաջին փուլում բուժման նպատակն է հասնել հավասարակշռության ախտանշանների վերահսկման և բուժման կողմնակի ազդեցությունների միջև։ Լևադոպայով բուժման սկիզբը կարող է հետաձգվել սկզբնական շրջանում MAO-B ինհիբիտորների և դոֆամինի ագոնիստների կիրառման շնորհիվ՝ լևադոպայով պայմանավորված բարդությունների կանխման նպատակով[82]։ Այնուամենայնիվ, լևադոպան մոտոր ախտանշանների բարելավման ամենաարդյունավետ միջոցն է ներկա պահին և չպետք է հետաձգվի դրա կիրառումը այն հիվանդների մոտ, ում կյանքի որակը նվազած է։ Լևադոպա-ասոցացված դիսկինեզիաները ավելի շատ կախված են հիվանդության տևողությունից և սրությունից, քան լևադոպայի կիրառման ժամանակամիջոցից, հետևաբար բուժման հետաձգումը չի բերի առանց դիսկինեզիա ժամանակահատվածի երկարացմանը[83]։
Ավելի ուշ շրջաններում բուժման նպատակն է նվազեցնել ՊՀ ախտանշանները՝ վերահսկելով դեղորայքի արդյունավետության տատանումները։ Դեղի ընդունման հանկարծակի ընդհատումները կամ գերդոզավորումը պետք է կանխվեն[82]։ Երբ օրալ (բերանով) ընդունվող դեղերը չեն բավականացնում ախտանշանների վերահսկման համար, վիրաբուժությունը, ուղեղի խորը խթանումը, ենթամաշկային ցերեկային ապոմորֆինի լուծույթները և էնտերալ դոպա պոմպերը (enteral dopa pumps) կարող են կիրառվել[84]։ Ուշ շրջանի ՊՀ-ն ներկայացնում է մի շարք մարտահրավերներ՝ պահանջելով բազմապիսի բուժումներ, այդ թվում հոգեկան ախտանշանները մասնավորապես դեպրեսիան, օրթոստատիկ հիպոտենզիան (թերճնշում), միզապարկի դիսֆունկցիան և էրեկտիլ դիսֆունկցիան կարգավորելու համար[84]։ Հիվանդության վերջնական փուլերում պալիատիվ խնամք է տարվում հիվանդի կյանքի որակը բարելավելու նպատակով[85]։
Դեղորայք
Լևադոպա
ՊՀ-ի մոտոր ախտանշանները ուղեղի հիմային հանգույցում դոֆամինի արտադրության նվազման հետևանք են։ Դոֆամինը չի անցնում արյունուղեղային պատնեշով, հետևաբար այն չի կարող որպես դեղորայք օգտագործվել ուղեղի սպառված դոֆամինային պաշարները լրացնելու համար։ Այնուամենայնիվ, դոֆամինի նախորդ լևադոպան կարող է անցնել ուղեղ, որտեղ այն վերածվում է դոֆամինի, ուստի լևադոպան ժամանակավորապես նվազեցնում է ՊՀ մոտոր ախտանշանները։ Լևադոպան ՊՀ-ի բուժման ամենալայն կիրառություն ունեցող միջոցն է վերջին 40 տարում[82]:
Լևադոպայի միայն 5-10%-ն է անցնում արյունուղեղային պատնեշով։ Մնացորդի մեծ մասը օրգանիզմում վերափոխվում է դոֆամինի, հարուցելով բազմաթիվ կողմնակի ազդեցություններ, այդ թվում՝ սրտխառնոց, փսխում և օրթոստատիկ հիպոտենզիա[86]: Կարբիդոպան և բենսերազիդը դոպա դեկարբոքսիլազի ինհիբիտորներ են, որոնք չեն անցնում արյունուղեղային պատնեշով և կանխում են լևադոպայի փոխարկումը դոֆամինի ուղեղից դուրս՝ նվազեցնելով կողմնակի ազդեցությունները և բարելավելով լևադոպայի անցումը դեպի ուղեղ։ Այս դեղերից մեկը սովորաբար ընդունվում է լևադոպայի հետ, հաճախ համակցված լինելով միևնույն հաբի մեջ[87]:
Լևադոպայի երկարատև օգտագործումը բերում է բարդությունների զարգացմանը. ակամա շարժումներ՝ դիսկինեզիա, դեղի արդյունավետ ազդեցության տատանումներ[82]: Երբ տատանումները մեկնարկում են, անձը անցնում է դեղաբանական դրական ազդեցության ու ախտանշանների նվազման (ակտիվ) և դեղաբանական ազդեցության նվազման և ՊՀ ախտանշանների արտահայտման (պասիվ) շրջանները[82]: Լևադոպայի ավելի ցածր դեղաչափերի օգտագործումը կարող է նվազեցնել բարդությունների արտահայտման սրությունը[88]: Նախկինում, լևադոպա-ասոցացված դիսկինեզիան և տատանումները նվազեցնելու համար որոշ ժամանակով դադարեցնում էին դեղի ընդունումը։ Այս մոտեցումը հիմա չի խրախուսվում, քանի որ կարող է բերել վտանգավոր կողմնակի ազդեցությունների արտահայտմանը, ինչպիսին է նեյրոլեպտիկ չարորակ համախտանիշը[82]: Մարդկանց մեծամասնությունը ի վերջո լևադոպայի կարիքը կունենա և հետագայում կունենա լևադոպայով հարուցված տատանումներ և դիսկինեզիա[82]:
Կան լևադոպայի վերահսկվող ձևեր (controlled-release): Նախորդ վերահսկվող ձևերը ներծծման և կենսամատչելիության վատ ցուցանիշներ ունեին և չէին ցուցաբերել ՊՀ մոտոր ախտանշանների բարելավում կամ լևադոպա-ասոցացված բարդությունների նվազում համեմատած չվերահսկվող ձևերի հետ։ Նոր, լևադոպայի երկարաձգված ազդեցության ձևերը ավելի արդյունավետ են տատանումների նվազեցման հարցում, բայց շատ հիվանդների մոտ խնդիրները պահպանվում են։ Լևադոպայի աղիքային ներմուծումները (Դուոդոպա) ավելի արդյունավետ են ազդում տատանումների նվազեցման վրա, ի համեմատ օրալ լևադոպայի, երբ տատանումները գաստրոպարեզով պայմանավորված, լևադոպայի անբավարար ներծծման հետևանքով են առաջանում։ Այլ օրալ, երկարատև ազդող ձևերը դեռևս ուսումնասիրվում են և ընդունման այլ եղանակներ են մշակվում (ներշնչվող, միջմաշկային)[87]:
COMT ինհիբիտորներ
Տոլկապոնը արգելակում է COMT-ի՝ սպիտակուց, որը տրոհում է դոֆամինը, գործունեությունը[82]: Այն օգտագործվում էր լևադոպային լրացնելու համար. այնուամենայնիվ, դրա օգտակարությունը սահմանափակվում է հավանական բարդությունների պատճառով, որոնցից է լյարդի վնասումը[82]: Նմանատիպ ազդեցություն ունեցող էնտակապոնի օգտագործման դեպքում լյարդի գործառույթի տեսանելի փոփոխություններ չեն դիտվել[82]: Էնտակապոնի լիցենզավորված պատրաստուկները պարունակում են միայն էնտակապոն կամ այն, կարբիդոպայի և լևադոպայի զուգակցմամբ[82]:
Դոֆամինի համակորդներ
Դոֆամինի մի շարք համակորդների ազդեցությունը, որոնք կապվում են ուղեղի դոֆամինային ընկալիչներին, նման է լևադոպային[82]: Այս միջոցներն օգտագործվում էին որպես լևադոպային լրացնող թերապիա այն հիվանդների մոտ, ովքեր ունեին լևադոպայով հարուցված բարդություններ (on-off տատանումներ և դիսկինեզիա). ներկայումս դրանք օգտագործվում են որպես ՊՀ-ի մոտոր ախտանշանների բարելավմանն ուղղված առաջին շարքի միջոցներ, լևադոպայով բուժման և հետևաբար դրանով հարուցված բարդությունների հետաձգման նպատակով[82][89]: Դոֆամինի համակորդներն են բրոմոկրիպտինը, պերգոլիդը, պրամիպեքսոլը, ռոպինիրոլը, պիրիբեդիլը, կաբերգոլինը, ապոմորֆինը և լիսուրիդը։
Չնայած, դոֆամինի ագոնիստները ավելի քիչ արդյունավետ են քան լևադոպան, դրանք օգտագործվում են ՊՀ մոտոր ախտանշանները կառավարելու համար բուժման առաջին տարիներին[6]: Դիսկինեզիաները դոֆամինի ագոնիստների օգտագործմամբ պայմանավորված, հազվադեպ են երիտասարդ հիվանդների մոտ, բայց դրանք ավելի հաճախ են հանդիպում ավելի մեծ տարիքով հիվանդների մոտ սկզբնական շրջանում[6]: Այսպիսով, դոֆամինի ագոնիստները ավելի նախընտրելի են երիտասարդ հիվանդների բուժման սկզբնական փուլերում, իսկ լևադոպան՝ տարեց հիվանդների համար[6]:
Դոֆամինի ագոնիստները հարուցում են էական կողմնակի ազդեցություններ՝ քնկոտություն, հալուցինացիաներ, անքնություն, սրտխառնոց և փորկապություն[82]: Երբեմն, կոմնակի ազդեցություններն ի հայտ են գալիս նույնիսկ նվազագույն կլինիկական ազդեցությամբ դեղաչափի կիրառումից՝ ստիպելով բժշկին այլ դեղ ընտրել[82]: Ագոնիստների օգտագործմանն է վերագրվում իմպուլսիվ վարքային խանգարումների ի հայտ գալը (անկառավարելի սեռական ակտիվությունը, ուտելը, խաղամոլությունը և առևտրամոլությունը), որոնք նույնիսկ ավելի արտահայտված են քան լևադոպայի դեպքում[90]: Այս դեղերն ավելի թանկ են քան լևադոպան[6]:
Ապոմորֆինը՝ դոֆամինի ոչ օրալ ընդունվող ագոնիստը, կարող է օգտագործվել նվազեցնելու տատանումների off շրջանները և դիսկինեզիաները ուշ ՊՀ ժամանակ[82]: Այն ընդունվում է ընդհատվող ներարկումների կամ ենթամաշկային շարունակական ներմուծման միջոցով[82]: Քանի որ երկրորդային ազդեցությունները, որոնցից են շփոթվածությունն ու հալուցինացիաները, հաճախ են դիտվում, ապոմորֆին ստացող հիվանդները պետք է անմիջականորեն հսկվեն[82]: Դոֆամինի ագոնիստներից լիսուրիդը և ռոտիգոտինը, որոնք հանդես են գալիս մաշկային պատչերի ձևով, նշանակվում են հիվանդության սկզբնական փուլերում և ավելի զարգացած փուլերում տատանումները կառավարելու համար[91]:
MAO-B ինհիբիտորներ
MAO-B ինհիբիտորները (սաֆինամիդ, սելեգիլին և ռասագիլին) ավելացնում են դոֆամինի քանակը հիմային հանգույցում՝ արգելակելով մոնոամին օքսիդազ B (MAO-B) սպիտակուցը, որը ճեղքում է դոֆամինը[82]։ Դոֆամինի ագոնիստների նման, սրանց օգտագործումը կարող է հետաձգել լևադոպայով բուժման սկիզբը հիվանդության վաղ փուլերում, բայց MAO-B ինհիբիտորները, ի տարբերություն լևադոպայի, ավելի շատ կողմնակի ազդեցություններ են հարուցում և ավելի քիչ արդյունավետ են ՊՀ մոտոր ախտանշանները կառավարելու հարցում։ Կան որոշ հետազոտություններ հիվանդության ուշ փուլերում դրանց արդյունավետության վերաբերյալ, նաև կա կարծիք, որ դրանք օգտակար են տատանումների նվազեցման համար[82]։ Նախնական հետազոտության համաձայն, սելեգիլինի համակցությունը լևադոպայի հետ մեծացնում էր մահվան ռիսկը, սակայն այս վարկածը հերքվեց հետագայում[82]։
Այլ դեղեր
Այլ դեղերը, ինչպես օրինակ ամանտադինը և հակախոլիներգիկները կարող են կիրառվել մոտոր ախտանշանների կառավարման համար։ Այնուամենայնիվ, հավաստի չէ վկայությունը դրանց արդյունավետության վերաբերյալ, ուստի դրանք առաջին ընտրության դեղեր չեն հանդիսանում[82]։ Մոտոր ախտանշանների հետ մեկտեղ ՊՀ-ն ուղեկցվում է բազմաթիվ այլ խանգարումներով։ Մի շարք միջոցներ են կիրառվում այս հավելյալ ախտանշանների բուժման համար[86]։ Կվետիապինն օգտագործվում է փսիխոզի, խոլինէսթերազի ինհիբիտորները՝ դեմենցիայի, իսկ մոդաֆինիլը՝ ցերեկային քնկոտության համար[86][87]։ 2016թ.-ին պիմավանսերինն ընդունվեց որպես Պարկինսոնի հիվանդության փսիխոզի կառավարման միջոց[88]։
Դոքսեպինը և ռասագիլինը կարող են նվազեցնել ՊՀ-ի ֆիզիկական հոգնածությունը[89]։
Վիրահատություն

Մոտոր ախտանշանները վիրահատական միջամտությամբ բուժելը մեծ տարածում ուներ մինչև լևադոպայի հայտնագործումը, որից հետո վիրահատությունների քանակը կրճատվել է[90]։ Վերջին մի քանի տասնամյակի ուսումնասիրությունների արդյունքում, վիրահատական տեխնիկաները մեծապես բարելավվել են և վիրահատական միջամտությունը կիրառվում է արդեն զարգացած ՊՀ-ի ժամանակ, երբ դեղորայքով բուժումն անարդյունավետ է[90]։ ՊՀ վիրահատությունը բաժանվում է 2 խմբի՝ վնասվածքային վիրահատություն և ուղեղի խորը խթանում (ՈՒԽԽ)։ Վիրահատության թիրախային օջախներն ընդգրկում են տեսաթումբը, գորշ գունդը կամ ենթատեսաթմբի կորիզը[90]։ Ուղեղի խորը խթանումը ամենատարածված վիրահատական բուժումն է, որը սկսել է կիրառվել 1980թ.-ից Ալիմ Լուի Բենաբիդի և այլոց կողմից։ Դա ներառում է բժշկական սարքավորման՝ նեյրոխթանիչի ներդրումը ուղեղ, որն ուղարկում է էլեկտրական իմպուլսներ ուղեղի որոշակի տեղամասերին։ ՈՒԽԽ խորհուրդ է տրվում այն մարդկանց, ովքեր ունեն ՊՀ մոտոր ախտանշանների տատանումներ, որոնք չեն ենթարկվում դեղորայքային բուժմանը կամ նրանց, ում համար անտանելի է դեղորայքային բուժումը, քանի դեռ նրանք չունեն նյարդահոգեկան խնդիրներ[91]։ Այլ, ավելի քիչ կիրառվող վիրահատական միջամտություններն ընդգրկում են ենթակեղևային գերակտիվ տեղամասերի կանխամտածված վնասումը դրանց ակտիվությունը ճնշելու նպատակով։ Օրինակ՝ պալիդոտոմիան ներառում է գորշ գնդի վիրահատական վնասումը դիսկինեզիան վերահսկելու նպատակով[90]։
Ուղեղի չորս շրջան ենթարկվել են նյարդային խթանման ՊՀ-ի ժամանակ[92]։ Դրանք են ներքին գորշ գունդը, տեսաթումբը, ենթատեսաթմբի կորիզը և ոտիկկամրջային կորիզը։ Գորշ գնդի ՈՒԽԽ-ն բարելավում է մոտոր ֆունկցիաները, մինչդեռ տեսաթմբի ՈՒԽԽ-ն բարելավում է տրեմորը, բայց քիչ է ազդում բրադիկինեզիայի կամ ռիգիդության վրա։ Ենթատեսաթմբի ՈՒԽԽ-ից սովորաբար խուսափում են, եթե անձը ունի դեպրեսիայի կամ նեյրոկոգնիտիվ խանգարումների առկայություն անցյալում։ Ենթատեսաթմբի ՈՒԽԽ-ն ասոցացվում է դեղերի նվազեցման հետ։ Ոտիկկամրջային կորիզի ՈՒԽԽ-ն ներկայումս գտնվում է փորձարարական շրջանում։ Ընդհանուր առմամբ ՈՒԽԽ-ն ասոցացվում է մոտոր հատկանիշների 30-60% բարելավման հետ
Ծանոթագրություններ
Արտաքին հղումներ
| Վիքիպահեստն ունի նյութեր, որոնք վերաբերում են «Պարկինսոնի հիվանդություն» հոդվածին։ |
| Այս հոդվածի կամ նրա բաժնի որոշակի հատվածի սկզբնական կամ ներկայիս տարբերակը վերցված է Քրիեյթիվ Քոմմոնս Նշում–Համանման տարածում 3.0 (Creative Commons BY-SA 3.0) ազատ թույլատրագրով թողարկված Հայկական սովետական հանրագիտարանից (հ․ 9, էջ 203)։ |