Alzheimers sygdom
Alzheimers sygdom (forkortet AD fra engelsk Alzheimer's disease eller Alzheimers) er en kronisk neurodegenerativ sygdom, som er årsag til mellem 60 % og 70 % af alle tilfælde af demens.[1][2] Sygdommen viser sig i sine tidlige stadier ofte ved milde symptomer som problemer med at huske nylige begivenheder (tab af korttidshukommelse),[1] hvorefter den gradvist forværres til at omfatte primær progressiv afasi (tiltagende sprogproblemer), desorientering (og at man ofte farer vild), humørsvingninger, tab af motivation, problemer med at pleje sig selv og med opførsel.[1][2] Efterhånden som tilstanden forværres, trækker patienten sig ofte væk fra familie og samfund.[1] Gradvist mister patienten kropslige funktioner, indtil døden indtræder.[3] Selv om hastigheden, hvorved sygdommen forværres, kan variere, er den forventede levealder tre til ni år, efter diagnosen kan stilles.[4][5]
| Alzheimers sygdom Klassifikation | |
|---|---|
 Et diagram over en normal hjerne (venstre) og en Alzheimer-patients hjerne (højre) | |
| Information | |
| Navn | Alzheimers sygdom |
| Opkaldt efter | Alois Alzheimer |
| Medicinsk fagområde | neuromedicin |
| Genetisk association | CYCS, CR1, CLU, APP, APOE, APOC1, NCS1, GAB2, AP2A2, BIN1, CAMK4, MS4A3, CTNNA2, DMXL1, PTK2B, GABRG3, IGH, INPP5D, AFF1, MOBP, NECTIN2, VSNL1, PICALM, STK24, CRADD, SQSTM1, CACNA1G, MPZL1, TRIP4, SLC4A8, ST18, ELMO1, GPC6, ABCA7, TOMM40, CELF1, FERMT2, SLC4A1AP, DIP2C, PCNX1, MYO16, HECW1, PRRC2C, CD2AP, PLD3, MTHFD1L, CNTNAP2, PCDH11X, PARVB, CDON, TREM2, DCHS2, BCAS3, ZCWPW1, STK32B, LIMS2, FMN2, CASS4, PLEKHG1, ARHGAP20, VAT1L, EXOC4, CSMD1, PPP1R3B, SAP30L, ANKRD55, CLMN, CCDC134, MEGF10, SPPL2A, ANO4, NDUFAF6, MPP7, NKAIN2, ZNF320, BMPER, GLIS3, PLPP4, ATXN7L1, LUZP2, TGM6, POLN, SLC8A1-AS1, LOC390956, STK11, RELN, CD33, SORL1 |
| SKS | DG30 |
| ICD-10 | G30 |
| OMIM | 104300 |
| DiseasesDB | 490 |
| MedlinePlus | 000760 |
| ICD-9-CM | 331.0, 290.1 |
| Patientplus | alzheimers-disease |
| MeSH | D000544 |
| Information med symbolet | |
Årsag, diagnose og forebyggelse
Der har hersket videnskabelig usikkerhed om årsagen til Alzheimers sygdom.[1] men de seneste tiårs forskning har klargjort væsentlige molekylære reaktioner der fører til dannelsen af neuritiske plak og sammenfiltringer i hjernen.[6] Alzheimers sygdom er således blevet identificeret som en Proteinfejlfoldnings-sygdom (proteopati) forårsaget af sammenklumpning af unormalt foldet beta-amyloid-protein og tau-protein.[7]
Omkring 70 % af risikofaktorerne menes at være genetiske ofte med mange involverede gener.[6] Blandt andre risikofaktorer er hyppige hovedtraumer, depression og hypertension.[1]
Den eneste måde at stille en sikker Alzheimers-diagnose er ved undersøgelse af hjernevævet ved en biopsi,[6] og en sandsynlig diagnose baseres derfor i stedet på sygdomshistorie samt kognitive tests med billeddiagnostik og blodprøver for at udelukke differentialdiagnoser (andre mulige årsager).[8] De første symptomer forveksles ofte med normale aldringstegn.[1] Der er ikke evidens for, at tilgængelig medicin eller indtagelse af kosttilskud kan nedsætte risikoen for Alzheimers,[9] men via mental træning og fysisk motion samt ved at undgå overvægt, kan risikoen for at udvikle sygdommen reduceres.[6]
Håndtering
Der findes ingen behandling, der kan stoppe eller kurere Alzheimers forløb, omend nogle midlertidigt kan forbedre symptomerne.[2] Patienter, der rammes af sygdommen, vil i stigende grad blive afhængige af hjælp fra andre, hvorfor de nærmeste kan føle, at der pålægges dem et socialt, psykologisk, fysisk og/eller økonomisk pres.[10] Det kan i nogle tilfælde have gavnlig effekt at inkorporere træningsprogrammer i de daglige aktiviteter.[11][skal opdateres] Adfærdsmæssige problemer eller psykose som følge af demens behandles ofte med antipsykotika, men dette anbefales ikke altid, da det ofte ikke har betydeligt gavnlig virkning og samtidig øger risikoen for tidlig død.[12][13]
Epidemiologi, historie, samfund og forskning
I 2015 fandtes der på verdensplan omkring 48 millioner patienter med Alzheimers.[2] Sygdommen viser sig normalt hos mennesker på over 65 år, omend mellem 4-5 % af alle tilfælde finder sted i en tidligere alder.[14] Alzheimers sygdom påvirker omkring 6 % af alle mennesker, der er 65 år eller ældre.[1] I 2010 resulterede demens i omkring 486.000 dødsfald.[15]
Sygdommen blev opdaget i 1906 af og siden opkaldt efter den tyske psykiater og patolog Alois Alzheimer.[16] I udviklede lande er sygdommen en af de mest økonomisk bekostelige sygdomme.[17][18]
Tegn og symptomer
- Aldringens effekt på hukommelsen, som ikke skyldes AD
- Glemmer somme tider ting
- Glemmer somme tider hvor man har lagt ting
- Mindre tab af korttidshukommelse
- Kan ikke huske præcise detaljer
- Alzheimers – tidligt stadie
- Kan ikke huske episoder med glemsomhed
- Glemmer navne på familie og venner
- Bemærker ikke selv forandringerne, men de bemærkes af venner eller familie
- Er forvirret ved uvanlige situationer
- Alzheimers – mellemstadie
- Har større besvær med at huske nyligt lært information
- Dybt forvirret under mange omstændigheder
- Besvær med at sove
- Svært ved at orientere sig - ved ofte ikke hvor man er
- Alzheimers – sent stadie
- Hæmmet evne til at tænke
- Problemer med at tale
- Gentager det samme
- Bliver grov, nervøs eller paranoid
Sygdommens forløb opdeles i fire stadier med gradvis kognitiv og somatisk forværring.
Præ-demens
De første symptomer tilskrives ofte fejlagtigt almindelig skavanker ved alderdom eller stress.[20] Detaljerede neuropsykologiske tests kan afdække mildt kognitivt besvær op til otte år, før en person opfylder de kliniske kriterier for den medicinske diagnose Alzheimers sygdom.[21] Disse tidlige symptomer kan påvirke visse komplekse daglige aktiviteter.[22] Det tydeligste problem er tab af korttidshukommelse, hvilket viser sig som problemer ved at genkalde sig nyligt lærte fakta og en manglende evne til at opnå ny information.[21][23]
Blandt andre tegn, der kan være symptomatiske for Alzheimers i tidligt stadie, er subtile problemer med eksekutivfunktioner som opmærksomhed, planlægning, fleksibilitet og abstrakt tænkning, eller forringelse af semantisk hukommelse (hukommelse af mening og forholdet mellem begreber).[21] På dette stadie kan observeres apati, som forbliver det mest vedvarende neuropsykiatriske symptom gennem hele sygdomsforløbet.[24] Blandt andre udbredte symptomer er depressive tendenser, irritabilitet og reduceret opmærksomhed på mindre hukommelsesvanskeligheder.[25] Sygdommens præ-kliniske stadie betegnes også mild kognitiv forringelse (ofte forkortet "MCI" efter engelsk, mild cognitive impairment).[23] Dette ses også som et overgangsstadie mellem normal aldring og decideret demens. MCI kan være tilstede med en bred vifte af symptomer – når hukommelsestab er det tydeligste symptom, betegnes det som "amnestisk MCI" og ses ofte som et prodrom for Alzheimers sygdom.[26]
Tidligt
Hos mennesker med AD vil en gradvis forringelse af evnen til at lære og huske efterhånden kunne føre til en definitiv diagnose. Hos en lille procentdel er det dog forringelser af andet end hukommelsen, der dominerer som problemer med sprog, eksekutivfunktioner, perception (agnosi) eller bevægelse (apraxi).[27] AD rammer ikke alle hukommelseskapaciteter i lige høj grad: Gamle minder fra personens liv (episodisk hukommelse), lærte fakta (semantisk hukommelse) og implicit hukommelse (den ubevidste hukommelse) påvirkes i mindre grad end nye fakta eller minder.[28][29]
Primær progressiv afasi kan sætte ind gradvist og vise sig ved sprogvanskeligheder som et skrumpende ordforråd og besvær med at tale flydende. Det fører til en generel forringelse af talt og skrevet sprog.[27][30] I dette stadie er personen med AD normalt i stand til at kommunikere grundlæggende ideer uden nævneværdige problemer.[27][30][31] Der kan være problemer med at udføre finmotoriske opgaver som at skrive, tegne eller tage tøj på eller med at planlægge ting (apraxi), men disse problemer bemærkes sjældent.[27] Efterhånden som sygdommen skrider frem, kan mennesker med AD ofte fortsætte med at gennemføre deres opgaver uafhængigt men kan behøve hjælp eller opsyn ved de mest kognitivt krævende aktiviteter.[27]
Moderat

Progressiv forværring umuliggør efterhånden uafhængighed af andre, da patienten med AD bliver ude af stand til at udføre de mest almindelige dagligdags aktiviteter.[27] Taleproblemer kan i dette stadie blive tydelige på grund af en manglende evne til at huske ord, hvilket fører til, at man erstatter dem med forkerte ord (parafasier). Læse- og skriveevner mistes også gradvist.[27][31] Komplekse motoriske sekvenser bliver efterhånden mindre koordinerede, så der er en øget risiko for at falde.[27] I denne fase forværres hukommelsesproblemerne, og personen kan somme tider ikke genkende nære slægtninge.[27] Langtidshukommelse, som tidligere var intakt, bliver nu også ramt.[27]
Forandringer i adfærd samt neuropsykiatriske forandringer bliver også tydeligere. Blandt de typiske eksempler er vandren, irritabilitet og labil affekt, der kan føre til gråd, pludselig aggression eller modstand mod forsøg på at hjælpe.[27] Såkaldt "sundowning" kan også forekomme.[32] Omkring 30 % af alle menensker med AD udvikler illusoriske fejlidentifikationer og andre symptomer på vrangforestillinger.[27] Personer kan også miste indsigten i deres egen sygdomsproces og begrænsninger (anosognosi).[27] Disse symptomer og andre, såsom inkontinens,[27] kan føre til stress hos slægtninge og hjælpere, hvilket kan imødekommes ved at flytte personen fra hjemmepleje til et decideret plejehjem.[27][33]
Sent
I sygdommens sene stadier er patienten fuldstændig afhængig af andre mennesker.[27] Sprog er reduceret til simple sætninger eller somme tider kun enkelte ord og forsvinder til sidst helt.[27][31] På trods af tabet af verbalt sprog, kan man dog stadig ofte forstå og besvare emotionelle signaler. Selv om der stadig kan være aggressivitet, er dette dog i langt de fleste tilfælde erstattet af ekstrem apati og udmattelse. Mennesker med Alzheimers sygdom vil til sidst ikke være i stand til at udføre selv de enkleste opgaver på egen hånd; muskelmasse og mobilitet forsvinder til et punkt, hvor han bliver sengeliggende og ude af stand til at indtage føde på egen hånd. Den endelige dødsårsag er normalt en ekstern faktor som lungebetændelse eller infektion fra liggesår, snarere end sygdommen selv.[27]
Årsager
1-5 % af alle tilfælde af Alzheimers kan tilskrives genetiske forskelle, men i langt de fleste tilfælde kendes den reelle årsag ikke.[34][35] Denne usikkerhed har givet plads til flere konkurrerende hypoteser om, hvad sygdommen skyldes:
Genetik
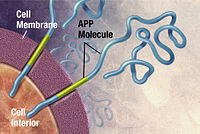
Alzheimers og dens relaterede hukommelsesproblemer har en genetisk arvelighed på mellem 49 % og 79 %.[36][37] Omkring 0,1 % af tilfældene er familiære former for autosomal (ikke-kønsbunden) dominant arv, som begynder, før man bliver 65 år.[38] Denne form af sygdommen kendes som tidligt indtrådt, familiær Alzheimers sygdom. Størstedelen af tilfælde af autosomal dominant, familiær AD kan tilskrives mutationer i et af tre gener: dem, der koder for amyloid-precursor-protein (APP) og præsenilin 1 og 2.[39] De fleste mutationer i APP- og præsenilin-generne øger produktionen af et lille protein kaldet Aβ42, som er den centrale komponent i et neuritisk plak.[40] Nogle af mutationerne nøjes med at ændre fordelingen mellem Aβ42 og de andre større former — især Aβ40 — uden at øge mængden af Aβ42.[41][42]
De fleste tilfælde af AD udviser ikke autosomal-dominant arv og betegnes som sporadisk Alzheimers sygdom, hvori miljø og genetiske variationer kan fungere som risikofaktorer (multifaktoriel arvegang). Den bedst kendte genetiske risikofaktor er arven af ε4-allellen tilhørende apolipoprotein E (APOE).[43][44] Mellem 40 og 80% af patienterne med AD har mindst én APOEε4-allel.[44] APOEε4-allellen tredobler risikoen for at få sygdommen hos heterozygoter og femtendobler den hos homozygoter.[38] Miljømæssige effekter og genetiske modifikatorer resulterer, ligesom ved mange andre sygdomme hos mennesker, i nedsat penetrans. For eksempel udviser visse nigerianske befolkningsgrupper ikke det samme forhold mellem APOEε4-dosis og forekomst eller alder for indtræden af Alzheimers sygdom, som der ses hos andre befolkninger.[45][46] Tidlige forsøg på at screene op mod 400 kandidatgener for forbindelse med sent-indtrædende sporadisk (forkortet "LOAD" fra engelsk: late-onset sporadic AD) har kun resulteret i lavt udbytte.[38][39] Nyligere genomassociationsstudier har fundet 19 områder i gener, som lader til at påvirke risikoen.[47] Disse gener er: CASS4, CELF1, FERMT2, HLA-DRB5, INPP5D, MEF2C, NME8, PTK2B, SORL1, ZCWPW1, SlC24A4, CLU, PICALM, CR1, BIN1, MS4A, ABCA7, EPHA1 og CD2AP.[47]
Mutationer i TREM2-genet er blevet sat i forbindelse med en tre til fem gange større risiko for at udvikle Alzheimers.[48][49] Det formodes, at når TREM2 muteres, vil hvide blodlegemer[kilde mangler] i hjernen ikke længere være i stand til at kontrollere mængden af tilstedeværende betaamyloid.
Kolinerg hypotese
De fleste aktuelle medicinske behandlinger baserer sig på kolinerge hypotesen,[50] som postulerer, at AD forårsages af reduceret syntese af neurotransmitteren acetylkolin. Den kolinerge hypotese har dog med tiden mistet en del af sin videnskabelige opbakning, hovedsagelig fordi lægemidler til behandling af acetylkolinmangel ikke har været særligt effektive.[51] Der er herudover også blevet postuleret andre kolinerge effekter, heriblandt initiering af storstilet aggregering af amyloid,[52] hvilket fører til generaliseret nervebetændelse.[53]
Amyloidhypotese
 Uddybende artikel: Proteinopati
Uddybende artikel: ProteinopatiAmyloidhypotesen fra 1991 formoder, at sygdommen forårsages af ekstracellulære depoter af betaamyloid (Aβ).[54][55] Denne hypotese underbygges af placeringen af amyloid-precursor-proteinets (APP) gen i kromosom 21 såvel som af det faktum, at patienter med trisomi-21 (Downs syndrom), som har en ekstra genkopi, næsten alle som minimum udviser de tidligste symptomer på AD i 40-årsalderen.[56][57] Herudover er en specifik isoform af apolipoprotein, APOE4, en større genetisk risikofaktor for AD. Mens apolipoproteiner forbedrer nedbrydningen af betaamyloid, er nogle isoformer (såsom APOE4) ikke særligt effektive til dette, hvilket fører til ophobning af amyloid i hjernen.[58] Hypotesen underbygges herudover også af det faktum, at transgene mus, som udviser en muteret form af det menneskelige APP-gen, udvikler fibrillær amyloidplak og Alzheimer-lignende hjernepatologi med forringelse af spatiel forståelse.[59]
En eksperimentel vaccine har i tidlige forsøg med mennesker kunnet rense amyloidplakken, men viste sig ikke at have nogen nævneværdig effekt på demensen.[60] Nogle forskere har mistænkt ikke-plak Aβ oligomerer (aggregater af mange monomerer) for at være den primære patogene form for Aβ. Disse giftige oligomerer, der også omtales som amyloid-afledte diffusible ligander (forkortet ADDL'er, efter engelsk: amyloid-derived diffusible ligands), binder til en overfladereceptor på neuroner, forandrer synapsens struktur og forstyrrer herigennem den neuronale kommunikation.[61] En mulig receptor for Aβ-oligomerer kan være prionproteinet, det samme protein, som er blevet forbundet med kogalskab og den relaterede menneskesygdom, Creutzfeldt-Jakobs sygdom, og kan dermed potentielt forbinde disse neurodegenerative sygdommes underliggende mekanismer med Alzheimers sygdoms.[62]
I 2009 blev denne teori opdateret, da det blev foreslået, at det muligvis er en nær slægtning af betaamyloidproteinet, snarere end proteinet selv, som er årsag til sygdommen. Denne teori forfægter, at en amyloid-relateret mekanisme, der er ansvarlig for at beskære neuronale forbindelser i hjernen i det tidlige livs hurtigtvoksende fase, kan aktiveres som følge aldringsrelaterede processer senere i livet og dermed forårsage den neuronale tilintetgørelse.[63] N-APP, et APP-fragment fra peptidens N-terminus, grænser op til betaamyloid og spaltes fra APP af et af de samme enzymer. N-APP aktiverer den selvdestruerende bane ved at binde til en neuronal receptor, der omtales som "dødsreceptor 6" (DR6, også kendt som TNFRSF21).[63] DR6 udtrykkes tydeligt i de dele af menneskehjernen, der bliver kraftigst ramt af Alzheimers, så det er muligt at N-APP/DR6-banen i den aldrende hjerne bliver overtaget og derigennem forårsager skade. I denne model spiller betaamyloid en sekundær rolle ved at undertrykke synaptiske funktioner.
Tauhypotesen

Tauhypotesen postulerer, at anormaliteter i tauproteiner er årsag til sygdommens kaskade.[55] Ifølge denne model begynder hyperfosforyleret tau at parre sig med andre tau-tråde, hvilket efterhånden fører til dannelse af neurofibrillære sammenfiltringer inde i nervecellelegemerne.[64] Som følge heraf begynder mikrotubuli at disintegrere og ødelægger cellens cytoskelets struktur, hvilket får neuronens transportsystem til at falde sammen.[65] Dette kan resultere i først defekter i den biokemiske kommunikation mellem neuroner og senere i celledød.[66]
Andre hypoteser
Arginase-hypotesen siger, at arginase udtømmer arginin og andre polyaminer fra den aldrende organisme[67]. Især er arginase overudtrykt i hjernen hos patienter med Alzheimers sygdom, og dermed skifter arginin fra en semi-essentiel aminosyre til en essentiel aminosyre[68]. Især hæmning af arginase ved brug af norvalin og arginin i mus, forbedret hukommelse, øget neuroplasticitetsrelaterede proteiner og nedsat amyloid-beta-opbygning i hjernen[69]. Som sådan er arginase et potentielt mål i behandlingen af Alzheimers sygdom[70].
Patofysiologi


Neuropatologi
Alzheimers sygdom er kendetegnet ved et tab af neuroner og synapser i hjernebarken og visse subkortikale regioner. Dette tab fører til atrofi i de pågældende regioner med degeneration i tindinge- og isselappen samt dele af frontallappen og gyrus cinguli.[53] Der sker ligeledes degeneration i hjernestammekerner såsom locus coeruleus.[71] Studier har ved brug af MR-scanning og positronemissionstomografi kunnet dokumentere, at visse hjerneregioner hos mennesker med AD skrumper efterhånden, som de går fra mild forringelse af kognitive evner og til Alzheimers sygdom sammenlignet med lignende billeder fra sunde ældre mennesker.[72][73]
Ved mikroskopi af hjerner hos patienter med AD ses tydeligt både amyloidplak og neurofibrillære sammenfiltringer.[74] Plakken fremstår som tætte, hovedsageligt uopløselige, depoter af beta-amyloid peptid og cellemateriale uden for og omkring neuroner. Neurofibrillære sammenfiltringer er ophobninger af det mikrotubuli-associerede protein tau, som er blevet hyperfosforyleret og samles inde i selve cellerne. Selv om mange ældre mennesker udvikler plak og sammenfiltringer som en konsekvens af naturlig aldring, har hjerner hos mennesker med AD et større antal af disse i specifikke hjerneregioner som i tindingelappen.[75] Lewy-legemer, der ellers normalt associeres med Parkinsons sygdom, kan somme tider ses i hjernen hos mennesker med AD.[76]
Biokemi
Alzheimers sygdom er blevet identificeret som en Proteinfejlfoldnings-sygdom (proteopati) forårsaget af ophobning kaldet neuritisk plak af unormalt foldet beta-amyloid-protein og tau-protein.[7] Plak består af små peptider, 39–43 aminosyrer lange, kaldet beta-amyloid, (Aβ). Aβ er et fragment fra det større amyloid-precursor-protein (APP). APP er et transmembranprotein, som penetrerer neuronens membran og er centralt for neuronvækst, overlevelse og heling efter skader.[77][78] I Alzheimers sygdom indgår sekretaser sammen i en proteolytisk proces, som opdeler APP i mindre fragmenter.[79] Et af disse fragmenter fører til et øget antal fibriller af beta-amyloid, som klumper sig sammen uden for neuronet i form af neuritiske plaks.[74][80]
Alzheimers sydgom betragtes også som en tauopati på grund af unormal aggregering af tau-proteinet. Hver neuron har et cytoskelet, en indre støttestruktur, der delvist består af strukturer kaldet mikrotubuli. Disse mikrotubuli fungerer som spor, der leder næringsstoffer og molekyler fra cellens krop til enderne af axonen og tilbage. Mikrotubuli stabiliseres af tau, når det phosphoryleres, og tau kaldes derfor et mikrotubuli-associeret protein. I Alzheimers sygdom undergår tau kemiske ændringer og bliver hyperphosphoryleret; det begynder derefter at parre sig med andre tråde, hvilket skaber neurofibrillære sammenfiltringer og desintegrerer neuronernes transportsystem.[81]
Sygdomsmekanisme
Det vides ikke præcis, hvordan forstyrrelser i produktion og aggregering af betaamyloid-peptid fører til AD's patologi.[82][83] Ophobning af aggregerede amyloid-fibriller medfører programmeret celledød (apoptose).[84] Det vides også, at Aβ opbygges selektivt i cellernes mitokondrierne i hjernen hos mennesker med Alzheimers, samt at det hæmmer visse enzymfunktioner og neuronernes anvendelse af glukose.[85]
Diverse betændelsesprocesser og cytokiner kan ligeledes spille en rolle i Alzheimers' patologi. Betændelse er en generel indikator på vævsskade og kan enten være sekundær til vævsskade i AD eller være en indikator på en immunologisk respons.[86] Der er fundet beviser på en stærk forbindelse mellem neuronerne og hjernens immunologiske mekanismer - overvægt og systemisk betændelse kan derfor påvirke immunologiske processer og herigennem sygdommens forløb.[87]
Ændringer i fordelingen af forskellige neurotrofiske faktorer og i deres receptorers udtryk som den såkaldte Vækstfaktor BDNF (fra engelsk: brain-derived neurotrophic factor) er blevet beskrevet i AD.[88][89]
Diagnose

Alzheimers sygdom diagnosticeres normalt ud fra anamnese, slægtninges historier samt observationer af adfærd. Det kan understøttes af tilstedeværelsen af særlige neurologiske og neuropsykologiske egenskaber samt udelukkelse af andre muligheder.[90][91] Ved hjælp af avanceret billeddiagnostik med CT-, MR-, SPECT- eller PET-scanning kan man udelukke andre former for hjernepatologi eller undertyper af demens.[92] Herudover kan det forudsige overgang fra prodromale stadier (mild kognitiv forringelse) til Alzheimers sygdom.[93]Diagnosen kan først bekræftes med meget højt præcision ved obduktion, når hjernen er tilgængelig til at kunne undersøges histologisk.[94]
Neuropsykologisk udredning, heriblandt hukommelsestests, kan hjælpe til at fastslå sygdommens aktuelle stadie.[20] Medicinske organisationer har oprettet diagnostiske kriterier for at lette og standardisere den diagnostiske proces for praktiserende læger.
Kriterier
De amerikanske organisationer National Institute of Neurological and Communicative Disorders and Stroke (NINCDS) og Alzheimer's Disease and Related Disorders Association (ADRDA, nu kendt som Alzheimer's Association) etablerede de mest udbredte diagnosekriterier, de såkaldte ''NINCDS-ADRDA-Alzheimers kriterier, i 1984,[94] og opdaterede dem i 2007.[95] Disse kriterier kræver, at tilstedeværelsen af kognitiv forringelse og et formodet demenssyndrom kan bekræftes ved neuropsykologisk testning for en klinisk diagnose af "mulig" eller "sandsynlig" AD . En definitiv diagnose kræver histopatologisk bekræftelse herunder en mikroskopisk undersøgelse af hjernevævet. Der har kunnet påvises god reliabilitet og validitet mellem de diagnostiske kriterier og definitiv histopatologisk bekræftelse.[96]
Almindeligvis påvirkes otte kognitive områder ved AD — hukommelse, sprog, perception, opmærksomhed, konstruktive evner, orientering, problemløsning og funktionelle evner. Disse domæner svarer til NINCDS-ADRDA-Alzheimers kriterierne i Diagnostic and Statistical Manual of Mental Disorders (DSM-IV-TR) udgivet af American Psychiatric Association.[97][98]
Teknikker

Neuropsykologiske tests som den såkaldte mini–mental state examination (MMSE) bruges ofte til at evaluere de kognitive forringelser, der ligger til grund for diagnosen. Særligt i sygdommens tidlige stadier kræves meget omfattende test for at sikre høj reliabilitet i resultaterne.[99][100] Neurologiske undersøgelser vil ved tidlig AD oftest give normale resultater med undtagelse af ved åbenlys kognitiv forringelse, hvilket ikke nødvendigvis adskiller sig fra den type kognitiv forringelse, der kunne forårsages af andre sygdomsprocesser og årsager til demens.
For at kunne gennemføre den differentiale diagnose af AD og andre sygdomme er det nødvendigt med yderligere neurologiske undersøgelser.[20] Interviews med familiemedlemmer anvendes blandt andet til at vurdere sygdommen. Plejepersonale kan bidrage med vigtig information om evnerne i dagligdagen og om den gradvise forringelse af personens mentale funktion.[101] Plejepersonalets synspunkt er særligt vigtigt, siden en person med AD normalt ikke er klar over sine egne mangler.[102] Ofte kan familier også have problemer med at opdage de begyndende demenssymptomer og kan ikke nødvendigvis videreformidle præcis information til en læge.[103]
Supplerende test giver yderligere information om nogle af sygdommens egenskaber eller anvendes til at udelukke andre diagnoser. Blodprøver kan identificere andre årsager til demens end AD[20] — årsager, som i sjældne tilfælde er reversible.[104] Ofte udføres funktionstests af skjoldbruskkirtlen (ofte forkortet "TFT" efter engelsk: Thyroid function tests), B12-niveau måles, syfilis udelukkes, metaboliske problemer udelukkes (heriblandt tests af nyrefunktion, elektrolytniveau og for diabetes), niveau af tungmetaller såsom bly og kviksølv måles, og der testes for blodmangel. Det er også nødvendigt at udelukke delirium.
Der foretages herudover psykologiske tests for depression, da depression kan ramme sideløbende med AD, hvilket er et tidligt tegn på kognitiv forringelse,[105] eller ligefrem være årsagen hertil.[106][107]
Forebyggelse
| Element | Effekt |
|---|---|
| Intellektuelle aktiviteter (skak, krydsord, sudoku, etc.) |  Nedsat risiko[108] Nedsat risiko[108] |
| Hyperkolesterolemi |  Øget risiko[109] Øget risiko[109] |
| Hypertension |  Øget risiko[109] Øget risiko[109] |
| Diabetes mellitus |  Øget risiko[109] Øget risiko[109] |
| Rygning |  Øget risiko[109] Øget risiko[109] |
| NSAID'er |  Nedsat risiko[110] Nedsat risiko[110] |
| Regelmæssig social interaktion |  Nedsat risiko[108] Nedsat risiko[108] |
| Fysisk aktivitet |  Nedsat risiko[111] Nedsat risiko[111] |
| Sund kost |  Nedsat risiko[112] Nedsat risiko[112] |
| Japansk kost |  Nedsat risiko[112] Nedsat risiko[112] |
| Middelhavskost |  Nedsat risiko[112] Nedsat risiko[112] |
| Mættet fedt |  Øget risiko[113] Øget risiko[113] |
| Simple kulhydrater |  Øget risiko[113] Øget risiko[113] |
| Flavonoid-holdige drikke (rødvin, te, kakao, etc.) |  Nedsat risiko[114][115] Nedsat risiko[114][115] |
| Koffein |  Nedsat risiko[116] Nedsat risiko[116] |
Der findes endnu ikke definitive beviser på måder at forebygge AD.[117] Epidemiologiske studier har antydet et forhold mellem bestemte modificerbare faktorer såsom kost, kardiovaskulær risiko, farmaceutiske produkter og intellektuelle aktiviteter på den ene side og en befolknings risiko for at udvikle AD på den anden. Der kræves dog yderligere forskning som kliniske forsøg for at kunne afgøre, om disse faktorer vitterligt kan hjælpe med at forebygge AD.[118]
Medicin
Selv om kardiovaskulære risikofaktorer som hyperkolesterolemi, hypertension, diabetes og rygning forbindes med en øget risiko for AD,[109][119] har statiner, som er kolesterolsænkende stoffer, dog ikke været effektive til forebyggelse eller forbedring af sygdommens forløb.[120][121][122]
Brug af NSAID'er over en længere periode er forbundet med en reduceret risiko for at udvikle AD.[110] Der findes ligeledes beviser for, at NSAID'er kan reducere betændelse i forbindelse med neuritiske plaks,[110] omend der ikke er blevet gennemført forebyggelsesforsøg.[110] Der er dog ikke bevis på, at de kan bruges til behandling.[123] Hormonudskiftningsterapi, der tidligere blev anvendt, kan øge risikoen for demens.[124]
Livsstil
Mennesker, som deltager i intellektuelle aktiviteter som læsning, brætspil, krydsord, at spille et musikinstrument eller medvirke til regelmæssige sociale interaktioner har udvist en reduceret risiko for Alzheimers sygdom.[108] Dette stemmer overens med teorien om kognitiv reserve, som postulerer, at nogle livsoplevelser resulterer i en mere effektiv neural funktion, der giver individet en kognitiv reserve, som forsinker demensmanifestationers indtræden.[108] Uddannelse, som at lære et fremmedsprog selv sent i livet,[125] lader til at kunne forsinke indtræden af Alzheimers sygdom.[111] Fysisk aktivitet er også blevet forbundet med en reduceret risiko for AD.[111]
Kost
Mennesker, der spiser sundt, japansk eller Middelhavskost, har en lavere risiko for at udvikle AD.[112] Middelhavskost kan herudover forbedre forholdene for de, der allerede har sygdommen.[126] Dette menes at skyldes Middelhavskostens positive kardiovaskulære effekt.[127] Omvendt giver kost med højt indhold af mættet fedt og simple kulhydrater (mono- og disakkarider) en øget risiko.[113]
Det har til tider været svært at konkludere sikkert omkring kosten, da resultaterne har varieret fra befolkningsbaserede studier og til randomiserede kontrollerede forsøg.[112] Der er begrænset evidens for, at let til moderat forbrug af alkohol, især rødvin, kan associeres med en lavere risiko for AD.[128] Der er herudover svage tegn på, at koffein ligeledes kan virke beskyttende.[116] En række fødevarer, der har højt indhold af flavonoider, såsom kakao, rødvin og te, kan mindske risikoen for AD.[114][115]
Undersøgelser af vitaminer og mineraler har ikke fundet nok konsekvent evidens til at komme med anbefalinger. Det omfatter A-vitamin,[129][130] C,[131][132] E,[132][133] selen,[134] zink,[135][136] og folsyre med eller uden vitamin B12.[137] Forsøg, der har undersøgt folsyre (B9) og andre B-vitaminer har ikke kunnet vise nogen videre forbindelse til kognitiv forringelse.[138] Omega-3-kosttilskud fra planter og fisk, især docosahexaensyre (DHA), lader ikke til at gavne mennesker med mild eller moderat Alzheimers.[139][140]
Gurkemeje har endnu ikke vist nogen gavnlig effekt hos patienter med Alzheimers, selv om der har været tegn på effekt hos dyr.[141] Teorier om, at ginkgo har gavnlig effekt på kognitiv forringelse og demens er ikke videnskabeligt bevist.[142] Pr. 2008 er der ingen sikre beviser på, at cannabinoider kan forbedre symptomerne på AD eller demens;[143] der forskes dog fortsat på området, og visse resultater ser lovende ud.[144]
Håndtering og behandling
Der findes ingen kur mod Alzheimers sygdom; eksisterende behandlinger kan være til relativt lille symptomatisk gavn men er grundlæggende palliative. De kan inddeles i farmaceutisk, psykosocialt og omsorg.
Medicin


Der anvendes i øjeblikket fem medikamenter til behandling af AD's kognitive problemer: fire af disse er acetylcholinesterasehæmmere (tacrin, rivastigmin, galantamin og donepezil) og den femte (memantin) er en NMDA-receptorantagonist. De har dog kun begrænset effekt.[145][146] Der er ikke fundet noget medikament, der sikkert kan forsinke eller stoppe sygdommens udvikling.
Alzheimers sygdom vides at reducere aktiviteten i kolinerge neuroner.[147] Acetylcholinesterasehæmmere anvendes i denne forbindelse til at reducere den hastighed, hvorved acetylcholin (ACh) nedbrydes, hvilket dermed øger koncentrationen af ACh i hjernen og bekæmper det tab af ACh, der forårsages af de kolinerge neuroners død.[148] Der findes beviser for disse medikamenters effekt hos personer med Alzheimers i tidligt og mellemstadie,[149][150][skal opdateres] og en del evidens for at anvende dem ved mere fremskredne tilfælde. Kun donepezil er godkendt til behandling af senstadie-AD-demens.[146] Brug af disse stoffer ved mild kognitiv forringelse har ikke kunnet påvise nogen effekt ift. forsinkelse af AD's indtræden.[151] De mest almindelige bivirkninger er kvalme og opkast, som begge forbindes med kolinerg overskridelse. Disse bivirkninger opstår hos omkring 10-20% af alle brugere, er generelt milde til moderate i deres alvorsgrad og kan håndteres ved langsomt at justere dosis.[152] Blandt sjældnere bivirkninger er muskelkramper, nedsat hjerterytme (bradykardi), mindsket appetit og vægt samt øget produktion af mavesyre.[149]
Glutamattoksicitet og memantin
Glutamat er en af nervesystemets nyttige excitatoriske neurotransmittere, omend for store mængder af det i hjernen kan føre til celledød via overstimulering af glutamatreceptorerne (excitotoksicitet). Excitotoksicitet forekommer hos personer med Alzheimers, såvel som personer med andre neurologiske sygdomme såsom Parkinsons sygdom og multipel sklerose.[153] Memantin er en ikke-kompetitiv NMDA-receptorantagonist, der oprindeligt blev anvendt mod influenza. Den påvirker det glutamaterge system ved at blokere NMDA-receptorer og hæmme deres overstimulering gennem glutamat.[153][154] Memantin kan således have en mindre gavnlig virkning på personer med Alzheimers sygdom.[155] Der kendes kun milde og sjældne bivirkninger ved anvendelse af memantin, herunder hallucinationer, forvirring, svimmelhed, hovedpine og træthed.[156] En kombination af memantin og donepezil har vist "statistisk signifikant, men klinisk marginal effektivitet".[157]
Antipsykotika
Atypiske antipsykotika er moderat anvendelige til at reducere aggression og psykose hos personer med Alzheimers sygdom, men deres nytte mindskes af deres alvorlige bivirkninger såsom slagtilfælde, bevægelsesvanskeligheder og kognitiv forringelse.[158] Ved anvendelse over en længere periode har kunnet ses en øget dødelighed.[159] Der er ikke fundet nogen fare ved at stoppe brugen af antipsykotika for disse personer.[160]
Andet
Huperzine A kræver yderligere forskning, før det kan anbefales til behandling af personer med Alzheimers.[161]
Psykosocial intervention
Psykosociale interventioner anvendes som et supplement til farmaceutisk behandling og kan klassificeres i fire grupperinger: adfærds-, følelses-, kognitions- eller stimuleringsorienteret tilgang. Der findes ingen undersøgelser af disse tilganges effekt på AD, da de fokuserer på demens som helhed.[162]
Omsorg
Da Alzheimers gradvist gør en person ude af stand til at tage vare på sig selv, og der ikke findes nogen kur mod sygdommen, bliver omsorg mere eller mindre hele behandlingen.
I løbet af de tidlige og moderate stadier kan ændringer i nærmiljø og livsstil øge patientsikkerheden og reducere hjælperens byrde.[163][164] Blandt eksempler på sådanne ændringer er at holde sig til simplificerede rutiner, anvendelse af sikkerhedslåse og etiketter på husholdningsartikler for at give personen med sygdommen hint i hverdagen.[162][165][166] Hvis spisning bliver et problem vil maden skulle forberedes i mindre stykker eller somme tider laves til puré.[167] Når der opstår problemer med at synke, kan det somme tider være nødvendigt at anvende madsonder. I disse tilfælde er det vigtigt at hjælpere og familiemedlemmer overvejer etikken og den medicinske effekt ved fortsat madning.[168][169] Behov for anvendelsen af fysiske fastholdelsesanordninger indikeres sjældent på noget stadie af sygdommen, omend der kan være tilfælde hvor disse kan være nødvendige for at forhindre personen med AD i at skade sig selv eller sine hjælpere.[162]
Efterhånden som sygdommen skrider frem, kan der fremkomme andre medicinske problemer som tandsygdomme, liggesår, fejlernæring, hygiejniske problemer eller infektioner i åndedrætssystemet, huden eller øjnene. Disse problemer kan ofte undgås med nøje håndtering, men professionel behandling er påkrævet hvis først de forekommer.[170][171] I løbet af sygdommens sidste stadier koncentreres behandlingen om at lette ubehag frem til døden indtræffer, ofte med hjælp fra et hospice.[172]
Prognose

De tidlige stadier af Alzheimers sygdom er svære at diagnosticere. En definitiv diagnose stilles normalt først, når den kognitive forringelse begynder at forhindre daglige aktiviteter. Symptomerne vil gå fra milde kognitive problemer som hukommelsestab, gennem voksende stadier af kognitive og ikke-kognitive forstyrrelser, som eliminerer enhver mulighed for at kunne klare sig selv - især i sygdommens sene stadier.[27]
Den gennemsnitlige levealder efter diagnosen stilles er omkring seks år.[173] Mindre end 3% af ramte personer lever længere end 14 år efter diagnosen.[174] Blandt de sygdomsegenskaber, der især associeres med den større mortalitet er den alvorlige kognitive forringelse, sænket funktionelle niveau, mange problemer med at falde, samt forstyrrelser i den neurologiske undersøgelse . Andre sammenfaldende sygdomme, såsom hjerteproblemer, diabetes eller en fortid med alkoholmisbrug forbindes også med den forringede chance for at overleve.[175][176][177] Selv om man får flere samlede antal års overlevelse hvis sygdommen rammer i en ung alder, er forventet levetid især reduceret når den sammenlignes med den tilsvarende sunde befolkning blandt yngre mennesker.[178] Mænd har generelt en sværere prognose for overlevelse end kvinder.[174][179]
Sygdommen er den underliggende dødsårsag i 68% af alle tilfælde.[173] Lungebetændelse og dehydrering er de hyppigste umiddelbare dødsårsager blandt personer med AD, mens kræft ses sjældnere end blandt resten af befolkningen.[173][179]
Epidemiologi
| Alder | Antal nye ramte pr. tusind personår |
|---|---|
| 65–69 | 3 |
| 70–74 | 6 |
| 75–79 | 9 |
| 80–84 | 23 |
| 85–89 | 40 |
| 90– | 69 |
Der anvendes to centrale variabler i epidemiologiske studier: incidens og prævalens.
Incidens
Longitudinelle kohorte-undersøgelser (studier, hvor en sygdomsfri gruppe følges over en årrække) viser rater på mellem 10 og 15 pr. tusind personår for alle demenstilfælde og 5-8 for AD,[180][181] hvilket betyder, at halvdelen af alle nye tilfælde af demens hvert år er AD. Fremskreden alder er en primær risikofaktor for sygdommen, og incidensrater er ikke lige høje for alle aldre: hvert femte år efter de 65 sker der omtrent en fordobling af risikoen for at rammes af sygdommen, fra 3 og til 69 pr. tusind personår.[180][181] Der findes ligeledes kønsforskelle i incidensrater, hvor kvinder har større risiko for at udvikle AD, især hos personer ældre end 85 år.[181][182]
Prævalens
AD's prævalens i befolkninger afhænger af forskellige faktorer, heriblandt incidens og overlevelse. Da AD's incidens stiger med alderen er det særligt vigtigt at inkludere den pågældende befolkningsgruppes gennemsnitsalder. WHO har skønnet at i 2005 led 0,379% af befolkningen på verdensplan af demens, og at prævalensen ville stige til 0,441% i 2015 og videre til 0,556% i 2030.[183] Andre studier har nået til lignende konklusioner.[184] Et andet studie skønnede at i 2006 ville 0,40% af verdens befolkning være ramt af AD, og at prævalensraten ville tredoble frem til 2050.[185]
Historie

Allerede de antikke græske og romerske filosoffer og læger forbandt høj alder med øget demens.[16] Det var dog først i 1901, at den tyske psykiater Alois Alzheimer identificerede det første tilfælde af det, der senere blev kendt som Alzheimers sygdom. Sygdommen blev opkaldt efter psykiateren, som identificerede sygdommen hos en 55-årig kvinde, som han døbte Auguste D. Han fulgte hendes tilfælde frem til hendes død i 1906, hvorefter han for første gang rapporterede om det.[186] I løbet af de næste fem år blev yderligere 11 lignende tilfælde rapporteret i medicinsk litteratur, hvoraf nogle allerede blev betegnet som "Alzheimers sygdom".[16] Sygdommen blev for første gang beskrevet som en selvstændig sygdom af Emil Kraepelin, efter at han kunne undertrykke nogle af de kliniske (vrangforestillinger og hallucinationer) og patologiske egenskaber (arteriosklerotiske forandringer), der var en del af den oprindelige rapport om Auguste D.[187] Han inkluderede Alzheimers sygdom, som han også betegnede "præsenil demens", som en undertype af senil demens i den 8. udgave af sin Psychiatrie: ein Lehrbuch für Studirende und Aertze ("Psykiatri: en lærebog for studerende og læger"), der blev udgivet 15. juli 1910.[188]
I størstedelen af det 20. århundrede var diagnosen Alzheimers sygdom hovedsageligt forbeholdt individer i alderen 45-64 år, som udviste symptomer på demens. Terminologien blev ændres efter 1977, da en konference om AD konkluderede, at de kliniske og patologiske manifestationer af præsenil og senil demens var mere eller mindre identiske - omend forfatterne påpegede, at dette ikke udelukkede muligheden for, at de havde forskellige årsager.[189] Dette førte efterfølgende til at diagnosen Alzheimers sygdom kunne stilles uafhængigt af alder.[190] Begrebet senil demens af Alzheimer-typen (SDAT) blev for en tid anvendt til at beskrive tilstanden hos mennesker over de 65, mens "klassisk" Alzheimer blev anvendt om yngre personer. Med tiden blev Alzheimers sygdom formelt optaget i medicinsk nomenklatur som henvisende til individer, i alle aldersgrupper, som har et karakteristisk fælles mønster af symptomer, sygdomsforløb og neuropatologi.[191]
Samfund og kultur
Omkostninger for samfundet
Demens, og især Alzheimers sygdom, kan være blandt de sygdomme, der har de største omkostninger for samfund i Europa og USA,[17][18] mens omkostningerne i andre lande såsom Argentina[192] og Sydkorea[193] også er høje og stigende. Disse omkostninger vil sandsynligvis vokse i takt med, at gennemsnitsalderen blandt befolkningerne vokser, og vil blive et alvorligt samfundsproblem. Blandt AD-associerede omkostninger er de direkte medicinske omkostninger såsom plejehjem, direkte ikke-medicinske omkostninger såsom hjemmehjælpere, og indirekte omkostninger såsom tabt arbejdsevne for både patient og hjælper.[18] Beløbet varierer fra studie til studie, men demensomkostninger er på verdensplan blevet beregnet til at være omkring $160 milliarder.[194]
De største omkostninger for samfundet er langvarig pleje af professionelt sundhedspersonale og især institutionalisering, som står for 2/3 af de samlede samfundsomkostninger.[17] Leveomkostningerne for at bo hjemme er også meget høje,[17] især når uformelle omkostninger for familien, såsom tid til omsorg og tabt arbejdsfortjeneste, regnes med.[195]
Omkostningerne vokser i takt med demensens alvorsgrad og tilstedeværelsen af adfærdsmæssige forstyrrelser,[196] og er relateret til den dermed øgede tid, der kræves til omsorg og fysisk hjælp.[195] Derfor kan enhver behandling, der sløver den kognitive forringelse, udskyde institutionalisering eller reducere antallet af timer hvor der behøves hjælp, og derigennem være til økonomisk gavn for samfundet.
Byrde på hjælpere
Den centrale hjælperolle varetages oftest af en ægtefælle eller et tæt familiemedlem.[197] Alzheimers sygdom er kendt for at lægge en stor byrde på hjælpere, både med sociale, psykologiske, fysiske og økonomiske aspekter.[10][198][199] Personer med Alzheimers og deres familie foretrækker oftest hjemmehjælp snarere end at flytte personen på plejehjem.[200] Dette valg kan også forsinke eller eliminere behovet for mere professionelle og kostelige typer pleje.[200][201] På trods af dette er to-tredjedele af alle beboere på plejehjem demente.[162]
Plejere for personer med Alzheimers sygdom har forhøjet risiko for at udvikle fysiske og psykiske problemer.[202] Blandt de faktorer, der forbindes med dette, er hvis den ramte person bor hjemme, hvis plejeren er en ægtefælle, såvel som den Alzheimer-ramte persons krævende adfærd som depression, adfærdsforstyrrelser, hallucinationer, søvnproblemer, gangproblemer eller social isolation.[203][204] De økonomiske problemer kommer fra det faktum, at plejere fra familien ofte må tage tid fri fra deres arbejde for i stedet at spendere 47 timer i gennemsnit pr. uge med personen med AD, mens omkostningerne forbundet med at passe på dem er høje.
Kognitiv adfærdsterapi og undervisning i copingstrategier, enten individuelt eller som en del af en gruppe, har vist sig ofte at kunne forbedre plejeres psykologiske velbefindende.[10][205]
Kendte tilfælde

På grund af Alzheimers sygdoms udbredelse har der været mange kendte, der er blevet ramt af sygdommen. Blandt de bedst kendte eksempler er den tidligere amerikanske præsident Ronald Reagan og den irske forfatterinde Iris Murdoch, som begge blev genstand for videnskabelige artikler, der undersøgte, hvordan deres kognitive kapaciteter gradvist forsvandt.[206][207][208] Af andre tilfælde kan nævnes to tidligere premierministre: den britiske Harold Wilson og den spanske Adolfo Suárez,[209][210] den indiske politiker George Fernandes,[211] den amerikanske skuespillerinde Rita Hayworth,[212] skuespilleren Charlton Heston,[213] skuespiller og instruktør Robert Loggia,[214] skuespiller og forfatter Gene Wilder,[215] forfatteren Harnett Kane,[216] Nobelprismodtageren i fysik Charles K. Kao,[217] forfatteren Terry Pratchett,[218] instruktøren Jacques Rivette,[219] og politikeren og aktivisten Sargent Shriver.[220]
Af danske tilfælde kan nævnes skuespilleren William Rosenberg.[221]
Skildring i medierne
AD er blevet skildret i flere film: Iris (2001), baseret på John Bayleys memoir om sin kone Iris Murdoch;[222] The Notebook (2004), baseret på Nicholas Sparks' roman Minder i mol fra 1996;[223] A Moment to Remember (2004);Thanmathra (2005);[224] Ashita no kioku (2006), baseret på Hiroshi Ogiwaras roman af samme navn;[225] Away from Her (2006), baseret på Alice Munros novelle "The Bear Came over the Mountain";[226] Still Alice (2014), baseret på Lisa Genovas roman af samme navn fra 2007 og med Julianne Moore i hovedrollen som en Harvard-professor, der bliver diagnosticeret med tidligt indtrådt familiær Alzheimers sygdom. Blandt dokumentarer om Alzheimers sygdom er Malcolm and Barbara: A Love Story (1999) og Malcolm and Barbara: Love's Farewell (2007), der begge portrætterer Malcolm Pointon.[227][228][229]
I danske medier har Alzheimers sygdom været skildret i TV 2-dokumentarerne om Aage: Da Aage forsvandt (2015)[230][231] og efterfølgeren Rita og Aages sidste dans fra 2017[232] samt i DR-dokumentaren En stille forsvinden (2016) i to afsnit.[233]
Yderligere læsning
- Ole Davidsen, "Alzheimers sygdom" Arkiveret 10. oktober 2006 hos Wayback Machine, netdoktor.dk, 2002.
- A. Longstaff, Neuroscience, Instant Notes. ISBN 1-85996-082-0.
- Læge Erik Skovenborg: Vin og helbred – myter og facts. ISBN 87-7724-930-5.
- Nationalt Videnscenter for Demens Arkiveret 17. december 2010 hos Wayback Machine
- Miljømæssige risikofaktorer og beskyttende faktorer i Alzheimers sygdom Arkiveret 19. juli 2010 hos Wayback Machine
- Forskere finder tegn på Alzheimers i spædbørn. Videnskab.dk Arkiveret 27. januar 2013 hos Wayback Machine
- Alzheimer's Disease: Unraveling the Mystery. US Department of Health and Human Services, National Institute on Aging, NIH. 2008. Arkiveret fra originalen 8. januar 2012. Hentet 28. november 2016.
- Can Alzheimer's Disease Be Prevented? (PDF). US Department of Health and Human Services, National Institute on Aging, NIH. 2009. Arkiveret (PDF) fra originalen 2. maj 2013. Hentet 28. november 2016.
- Caring for a Person with Alzheimer's Disease: Your Easy-to-Use Guide from the National Institute on Aging. US Department of Health and Human Services, National Institute on Aging, NIH. 2009. Arkiveret fra originalen 8. januar 2012. Hentet 28. november 2016.
- Russell D, Barston S, White M (19. december 2007). "Alzheimer's Behavior Management: Learn to Manage Common Behavior Problems". helpguide.org. Arkiveret fra originalen 23. februar 2008. Hentet 29. februar 2008.
- Irvine K. Greater cognitive deterioration in women than men with Alzheimer's disease: a meta analysis. Journal of Clinical and Experimental Neuropsychology. 2012;34(9):989–98. doi:10.1080/13803395.2012.712676. PMID 22913619.